- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Physiopathologie des complications vasculaires
- 2 - Rétinopathie diabétique
- 3 - Néphropathie diabétique
- 4 - Neuropathie diabétique (+++)
- 5 - Macroangiopathie
- 6 - Pied diabétique
- 7 - Autres complications
- 8 - Suivi du diabète de type 2
- 9 - Complications métaboliques du diabète
- Points essentiels
-
Version PDF

-
Contenu
- Annexes
6 - Pied diabétique
6 . 1 - Épidémiologie
Au cours de sa vie, un diabétique sur dix subira au moins une amputation d’orteil. Il y a 10 000 amputations non traumatiques par an en France chez des diabétiques. Au moins la moitié pourrait être évitée.
6 . 2 - Physiopathologie
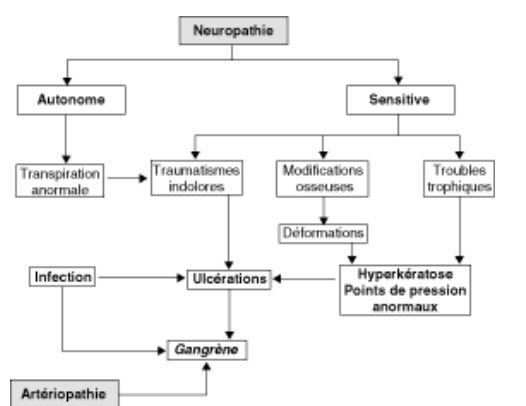
La neuropathie et l’artériopathie participent à l’apparition des lésions podologiques, seules ou en combinaison. L’éventail des lésions va du mal perforant plantaire (neuropathie pure) à l’ischémie aiguë d’orteil ou de membre (artériopathie pure). L’infection peut survenir sur l’un ou l’autre de ces processus, et constitue un facteur aggravant.
6 . 3 - Dépistage
Les patients à risque podologique élevé sont :
- les diabétiques artéritiques : pouls abolis ou faibles ;
- les diabétiques ayant un trouble de la statique du pied ;
- les diabétiques ayant des troubles de la sensibilité algique, vibratoire, thermique et profonde ;
- tout diabétique ayant des antécédents d’ulcération au niveau des pieds.
La classification internationale du risque podologique de plaie chez le diabétique indique les grades suivants :
- grade 0 : absence de neuropathie sensitive et d’artériopathie ;
- grade 1 : présence d’une neuropathie sensitive isolée ;
- grade 2 : association de la neuropathie à l’artériopathie ou aux déformations des pieds ;
- grade 3 : antécédents d’ulcération ou d’amputation.
6 . 4 - Présentation clinique
1. Formes cliniques
a. Mal perforant plantaire ou MPP
La neuropathie entraîne une hypoesthésie et favorise les déformations ostéoarticulaires. Les points d’appui du pied normal sont au nombre de 7, dont :
- les 5 têtes des métatarsiens ;
- la styloïde du 5emétatarsien au bord externe du pied ;
- le talon.
C’est au niveau de ces points d’appui que se développent les durillons qui feront le lit des maux perforants plantaires (figure 13.15).
Fig. 13.15. Facteurs favorisant l’apparition du mal perforant
Après ces déformations, les points d’appui subissent une pression permanente excessive, ou d’autres points d’appui apparaissent. La réaction de l’organisme, favorisée par la sécheresse cutanée ou au contraire par la macération, est l’hyperkératose. Elle peut être majeure et constituer un durillon, équivalent de corps étranger. C’est l’absence de douleur (c’est-à-dire de signe d’alerte) qui va être responsable de la deuxième étape : à chaque pas, à chaque appui, le durillon s’appuie dans les tissus mous sous-jacents qui sont pris en tenaille entre le durillon et le plan osseux plus profond. Cette souffrance répétée mille fois par jour va conduire à une dilacération des tissus mous, et à la formation de collections stériles entre le cor et le plan osseux. La sécheresse du durillon, ou des soins inadaptés, vont créer des fissures dans le durillon, une porte d’entrée pour les germes cutanés vers la collection, milieu de culture idéal. À cette étape, on est en présence d’une collection infectée, c’est-à-dire un abcès sous le durillon, mais extérieurement, on ne voit que le durillon. Cette étape peut durer des mois, où l’abcès sera mis en tension à chaque appui, le pus fusant le long des plans osseux, éventuellement dans les zones tendineuses, et pourra un jour vaincre le périoste et se compliquer d’ostéite.
Le mal perforant va alors se révéler un jour par l’une des manifestations suivantes :
- du pus va sourdre par l’une des fissures du durillon, tachant la chaussette ;
- la région autour du durillon va être enflammée, rouge, chaude et œdémateuse, parce que le pus aura diffusé ;
- une zone allongée partant du durillon sera rouge, chaude et œdémateuse : c’est une fusée plantaire, le pus ayant filé le long d’une gaine aponévrotique ;
- plus rarement, une infection plus marquée de type cellulite avec fonte purulente des tissus adipeux et musculaires sera une révélation bruyante, avec signes systémiques (fièvre, frissons, syndrome inflammatoire biologique et hyperleucocytose), absents dans les autres cas. Souvent cette situation se voit chez un diabétique très déséquilibré (HbA1c > 9 %), un véritable « immunodéprimé ».
Pourquoi exprimer cette forme clinique par « mal perforant plantaire » ?
Le terme mal est utilisé non pas parce que ça fait mal, puisque c’est indolore, mais car il s’agit d’un mot d’ancien français médical.
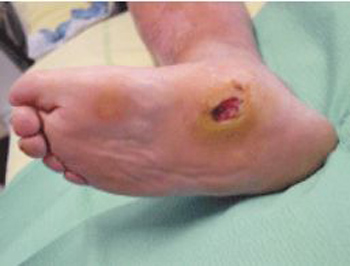
Le terme perforant est utilisé car le durillon a creusé un cratère dans les chairs sous-jacentes, qu’il bouche jusqu’à ce qu’il se révèle par la fonte purulente ou par les soins : il s’agit d’un creux profond entouré d’une zone d’hyperkératose (photo 41).
Le terme plantaire est utilisé parce que, par définition, il est causé par un point d’appui anormal ou anormalement sollicité. Ainsi, sur le dos du pied, en périphérie ou au niveau de la cheville, il ne s’agit pas d’un mal perforant plantaire en général, c’est une plaie plus probablement d’origine artériopathique. Exceptionnellement, il peut s’agir du même mécanisme lésionnel qu’un mal perforant plantaire, avec point d’appui inhabituel, comme sur le dos du pied chez des patients pratiquant assidûment des rituels de prière. Une autre situation « extraplantaire » est celle de l’œil-de-perdrix, durillon interdigital en regard de l’articulation interphalangienne, avec là aussi appui anormal, hyperkératose non douloureuse, etc.
b. Ischémie ou nécrose noire
La physiopathologie est une oblitération ou une sténose des artères de moyen à petit calibre. La peau sera froide, fine, dépilée, avec un aspect de livedo, parfois plutôt pourpre.
Si une petite plaie survient, les besoins pour lutter contre la micro-infection locale et pour cicatriser sont multipliés par 10 à 20, la moindre petite plaie (piqûre de la peau lors du coupage des ongles, couture un peu saillante dans la chaussure, fissure au fond d’un banal intertrigo candidosique) va déséquilibrer la situation, et cette petite zone va être en ischémie relative, elle va noircir. Le processus est alors engagé et peut aller très vite (quelques heures à quelques jours) : l’organisme devrait fournir encore plus d’oxygène pour cette zone, et comme il ne peut le faire, cette boucle vicieuse se répète jusqu’à ce que l’orteil entier, l’avant-pied ou le pied entier soit noir. Le plus souvent, l’urgence est de revasculariser.
c. Lésions complexes
Parfois, en particulier chez des diabétiques âgés avec une longue évolution du diabète et en présence d’autres complications, telles qu’une insuffisance rénale, la neuropathie et l’artériopathie coexistent. Le mal perforant peut alors s’accompagner de nécrose. L’urgence est la revascularisation. La surinfection peut nécessiter une antibiothérapie « de refroidissement ».
d. Gangrène ou cellulite extensive
Dans de très rares cas, il s’agit d’une urgence infectieuse vitale : la gangrène. Le terrain est presque toujours artériel. Le tableau septique est au premier plan, le teint est gris, l’hémodynamique altérée, l’odeur de la plaie fétide.
Un cas particulier est la gangrène gazeuse, dont le germe responsable est en général le Clostridium perfringens. La présence de gaz dans les chairs se manifeste par des crépitations à la palpation (crissement de la marche dans la neige) et des clartés (taches de 1 mm environ) dans les parties molles, à la radiographie standard. Il s’agit d’une urgence vitale, l’amputation est nécessaire dans les heures qui suivent, ainsi qu’une réanimation comprenant une antibiothérapie parentérale par pénicilline.
2. Conduite à tenir en urgence devant un pied diabétique ++++
Voici ce que doit faire l’interne de garde aux urgences devant un pied diabétique :
- ne pas avoir étiqueté le patient sans l’avoir vu, sur l’indication de « pied pourri » de l’infirmier(ère) d’accueil ;
- recueillir les données de l’interrogatoire et de l’examen permettant de dater l’apparition de la lésion du pied, et de qualifier celle-ci de neuropathe (antécédents podologiques, sensibilité atténuée du pied controlatéral, hyperkératose, déformations) et/ou d’artériopathe (facteurs de risque et antécédents cardiovasculaires, pouls distaux abolis, souffles vasculaires) ;
- localiser la plaie : plutôt en regard d’un point d’appui très sollicité, d’un durillon, neuropathique ;
- vérifier la couleur de la plaie, l’odeur, etc. ;
- vérifier les signes locaux de diffusion : lymphangite, œdème, fusée plantaire, érysipèle, etc. ;
- vérifier les signes généraux, présents (fièvre, frissons, teint gris) ou non ;
- coter la douleur.
Au terme de cette approche, il sera en mesure :
- d’apprécier :
- l’étiologie : neuropathie et/ou artériopathie et/ou infection,
- la sévérité : urgence vitale (gangrène, tableau de septicémie) ou non ;
- de prendre les décisions ;
- de savoir quel avis demander :
- presque jamais l’orthopédiste (sauf en cas de gangrène extensive avec des signes généraux nécessitant l’amputation en urgence),
- toujours le chirurgien vasculaire en cas de doute sur une participation ischémique,
- rarement le réanimateur si le tableau septique est sévère ;
- de savoir quel examen prescrire le soir même :
- radiographie des pieds, centrée sur la zone atteinte, bilatérale pour comparaison,
- NFS, ionogramme sanguin avec créatininémie, CRP, hémocultures s’il y a lieu ;
- de savoir quelle surveillance prescrire : pouls, pression artérielle, température/8 h, diurèse, glycémie/h, initialement ;
- de savoir quel traitement prescrire :
- la décharge (suppression totale de l’appui) est systématique (jamais le pied au sol),
- parage de la lésion avec excision de l’hyperkératose pour apprécier l’importance de la perforation, vérifier l’existence ou non d’une suppuration avec réalisation d’un prélèvement en profondeur (écouvillon et cathéter souple utilisé pour les prélèvements sanguins, visant à aspirer une sérosité et du pus caché en profondeur), et rechercher un contact osseux avec un stylet à pointe mousse,
- antibiothérapie non systématique : uniquement si infection clinique,
- anticoagulation à dose préventive,
- traitement antalgique,
- réhydratation en fonction de l’état hémodynamique,
- protocole de normalisation de la glycémie par insulinothérapie à la seringue électrique (par exemple) si le diabète était déséquilibré,
- matelas anti-escarre ou coussin relève-jambe en cas de participation ischémique,
- mise à jour de la vaccination antitétanique.
L’antibiothérapie est indiquée en urgence en cas de signes généraux ou d’infection locale sévère. Elle doit couvrir les cocci Gram + et les anaérobies. Pour exemple, citons l’amoxicilline-acide clavulanique (per os ou IV, selon la situation), avec une première dose d’aminoside rapidement administrée.
6 . 5 - Grandes lignes du traitement
1. Décharge pour toutes les plaies (+++)
Pour l’obtenir, il est nécessaire d’interdire l’appui. La marche est limitée au strict nécessaire (aller aux toilettes, etc.) avec des chaussures de décharge adaptées (type Barouk™), parfois d’autres systèmes comme des Aircast™(sorte de grosse botte gonflée) ou, encore assez expérimental, des plâtres de décharge (jamais en cas de participation artériopathique). Cette décharge, associée à une détersion manuelle de l’hyperkératose entourant les maux perforants plantaires non infectés, peut suffire à obtenir leur cicatrisation en un mois environ.
2. Revascularisation
Il s’agit de revasculariser par tous les moyens pour les plaies à participation artériopathique. Nécessité de préserver le capital veineux (saphène) pour les pontages.
3. Antibiothérapie
Elle n’est pas systématique, mais réservée aux plaies infectées cliniquement (inflammation, pus, etc.). Pour une plaie récente, on doit couvrir les cocci Gram + (infection à staphylocoque ou streptocoque). Pour une plaie ancienne, on doit couvrir les bacilles Gram – courants (Proteus mirabilis). Les patients fréquentant l’hôpital peuvent avoir une infection à staphylocoque résistant à la méticilline. Les patients immunodéprimés (greffe rénale) avec une infection sévère doivent avoir une antibiothérapie initiale à large spectre. Après récupération des résultats microbiologiques, on cherchera à restreindre le spectre si la plaie va cliniquement mieux. Le traitement de l’infection des tissus mous est de 15 jours.
4. Ostéite
Le diagnostic repose le plus souvent sur la radiographie standard, qu’il faut savoir répéter car les signes sont retardés. Une radiographie typique en regard de la plaie avec un contact osseux positif recherché à l’aide d’une pointe mousse a une très bonne valeur prédictive positive. En cas de doute, on peut avoir recours à des examens plus complexes (voir encadré) ou à la biopsie osseuse, passant en peau saine et effectuée après 15 jours d’arrêt des antibiotiques. Le traitement repose soit sur une résection chirurgicale de l’articulation infectée, soit sur une antibiothérapie de 12 semaines avec suppression totale de l’appui.
6 . 6 - Ce que le patient doit savoir du pied diabétique
1. Patient diabétique sans risque
Il doit savoir comment le rester :
- avec un bon équilibre glycémique ;
- avec une prise en charge des facteurs de risque cardiovasculaire, en particulier l’arrêt de l’intoxication tabagique.
2. Patient à risque
(neuropathie et/ou artériopathie)
Il doit savoir comment protéger ses pieds :
- éviter les situations qui mettent le pied en danger :
- ne pas marcher pieds nus, par exemple à la plage,
- ne pas couper les ongles, mais plutôt les limer,
- ne pas enlever les cors ou les callosités avec des instruments tranchants, mais les poncer,
- ne pas utiliser de substances corrosives telles que des coricides,
- ne pas utiliser de bouillotte ou de coussin électrique pour se réchauffer les pieds ;
- favoriser les méthodes qui protègent le pied :
- inspecter les pieds chaque jour, avec l’aide d’un miroir si nécessaire,
- vérifier en y passant la main, ou en les secouant, l’absence de corps étranger dans les chaussures avant de les enfiler, surtout si le patient est à risque de pied diabétique,
- laver les pieds chaque jour à l’eau tempérée et les sécher soigneusement, surtout entre les orteils,
- hydrater les pieds quotidiennement en cas de sécheresse de la peau (crème hydratante),
- recourir régulièrement à des soins de pédicurie auprès d’un professionnel ayant l’habitude de suivre les patients diabétiques (si risque podologique de niveau 2, 4 consultations par an sont prises en charge, si risque de niveau 3, 6 consultations par an),
- porter des chaussures adaptées en cuir, larges, avec des semelles souples, sans brides ou lanières, sans coutures intérieures, et fermées ; le fait que la chaussure soit confortable n’est pas une garantie de qualité,
- changer de paire de chaussures dans la journée ; ne porter les nouvelles chaussures que durant une heure les premiers jours et inspecter les éventuels points de frottement,
- porter des chaussettes de coton, de laine, ou de soie, si possible ; les changer tous les jours,
- éviter les élastiques qui serrent le mollet.
11/14