- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Définition
- 2 - Agents pathogènes
- 3 - Pouvoir pathogène et facteurs favorisants
- 4 - Réservoirs et modes de contamination
- 5 - Diagnostic clinique et radiologique des aspergilloses
- 6 - Diagnostic biologique des aspergilloses
- 7 - Diagnostic des autres moisissures opportunistes
- 8 - Traitement
- 9 - Prévention : mesures associées
- Points essentiels
-
Version PDF

-
Contenu
- Evaluations
- Annexes
5 . 1 . 3 - L’aspergillose pulmonaire invasive (API)
Il s’agit de la maladie la plus grave et la plus redoutée liée aux Aspergillus. Elle est de très mauvais pronostic, en partie parce qu’elle touche des patients sévèrement immunodéprimés. La mortalité malgré le traitement dépasse souvent 50%, parfois du fait de la pathologie sous-jacente. Le facteur favorisant majeur est la neutropénie profonde et prolongée (PNN inférieurs à 0.5 G/L pendant plus de 10 jours), mais d’autres immunosuppressions profondes thérapeutiques notamment une corticothérapie prolongée à forte dose (posologie > 0.3 mg/kg/j équivalent prednisone pendant plus de 3 semaines) peuvent également favoriser une API. Les nouveaux traitements immunosuppresseurs tels que les anti-TNF sont également des facteurs favorisants l'API. Ainsi, plusieurs catégories de patients sont considérées à haut risque : les patients atteints d'hémopathie maligne, les transplantés de cellules souches hematopoïétiques (principalement les patients allogreffés) et d'organes solides mais aussi les patients sous corticothérapie et/ou chimiothérapie prolongées et les patients atteints de déficit immunitaire congénital.
Au cours de la greffe de cellules souches hématopoïetiques, deux périodes sont considérées comme particulièrement à risque : la période post-greffe immédiate exposant à une neutropénie profonde, et la période plus tardive (généralement entre les 50ème et 80ème jours) correspondant au risque de réaction du greffon contre l’hôte (GVH) qui nécessite une corticothérapie à forte dose. En cas de transplantation d'organes solides, des transplantations pulmonaires et cardio-pulmonaires sont les plus à risque, suivies des transplantations cardiaques, hépatiques puis rénales.
Principes diagnostiques
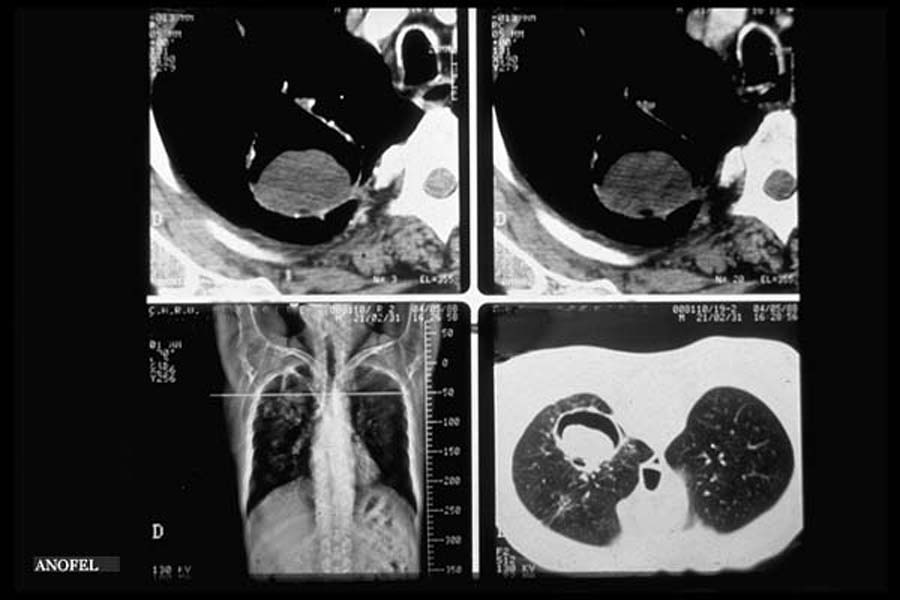
Le diagnostic doit être évoqué chez tout patient immunodéprimé devant une fièvre résistante depuis plus de 48 heures à une antibiothérapie à large spectre. La documentation du diagnostic est permise par l’utilisation précoce du scanner thoracique (figure 9) et par les recherches mycologiques (cultures et recherche d’antigène spécifiques), sans qu’aucun de ces éléments ne permette à lui seul le diagnostic.
Figure 9 : Images compatibles avec une aspergillose invasive sur tomodensitométrie thoracique
Outre les signes cliniques de pneumopathie fébrile, l’examen clinique peut retrouver toux, dyspnée, hypoxie, hémoptysies et douleurs thoraciques.
Le scanner thoracique utilisé précocement permet l’observation précoce d’un infiltrat pulmonaire associé au " signe du halo" (qui correspond au liseré hémorragique entourant le foyer rond d'infarctus), cette image reste fugace, visible quelques jours pendant la phase d'aplasie) ou à des nodules pulmonaires, et plus tardivement, le signe du croissant gazeux ou d’une excavation traduisant une nécrose centrale au sein d’une aire de consolidation. Il correspond à la remontée du taux des polynucléaires.
Evolution
L’API est caractérisée par une évolution rapidement péjorative, du fait de l’envahissement local avec nécrose, mais aussi de l’invasion des capillaires permettant une diffusion hématogène de l’infection. L’évolution est gravissime (mortalité entre 70 et 90% des cas), et seuls le diagnostic précoce et la prise en charge thérapeutique adaptée permettent d’améliorer le pronostic. Le bilan d’extension doit faire rechercher des localisations cérébrales, sinusiennes, hépatiques, rénales, cardiaques et cutanées.
En dépit des avancées technologiques, l'aspergillose pulmonaire invasive reste un diagnostic difficile et communément classé comme "possible", "probable" ou "certain" en fonction des arguments épidémiologiques, cliniques, radiologiques et biologiques que l'on dispose.
5 . 1 . 4 - Les aspergilloses immuno-allergiques
Le champignon filamenteux se comporte ici comme tout autre allergène et peut entraîner quatre tableaux principaux.
L’aspergillose broncho-pulmonaire allergique (ABPA ou maladie de Hinson-Pepys)
Survenant sur un terrain propice (asthme, atopie, ou mucoviscidose par exemple), il s’agit d’une réponse immunitaire locale à une colonisation trachéo-bronchique aspergillaire chronique.
Le diagnostic, difficile mais plus aisé en phase d’exacerbation, repose sur l’association d’une dyspnée fébrile avec infiltrats pulmonaires et de signes biologiques de réaction d’hypersensibilité immédiate (hyperéosinophilie sanguine, augmentation des IgE totales) et semi-retardée (synthèse d’anticorps précipitants anti-aspergillaires, augmentation des titres des anticorps réaginiques spécifiques (IgE, IgA et IgG).
L’asthme aspergillaire
Il se traduit par un asthme (sans infection pulmonaire) qui survient et s’aggrave dans des conditions de forte exposition aux spores aspergillaires. Il est accompagné d’une hyperéosinophilie sanguine et d’une augmentation des IgE spécifiques anti-aspergillaires, mais sans précipitines.
L’alvéolite allergique extrinsèque
Il s’agit d’une alvéolite lymphocytaire provoquée par l’inhalation massive et répétée de spores fongiques chez des sujets non atopiques. Les circonstances d’exposition sont essentiellement liées à des risques professionnels (manipulation de grain ou de foin moisi), et l’affection dite « poumon de fermier » en est l’exemple type.
Cette atteinte évolue avec des épisodes de toux, dyspnée, fièvre, et râles crépitants pulmonaires à chaque exposition à l’allergène. La répétition des accès peut conduire à la chronicité avec un tableau d’insuffisance respiratoire chronique par fibrose interstitielle, ou à la bronchite chronique. La détection de précipitines en l’absence de tout terrain atopique contribue au diagnostic.
La sinusite fongique allergique
Elle survient habituellement chez des sujets jeunes et associe sinusite persistante, obstruction nasale, polype nasal et hyperéosinophilie sanguine. Les champignons les plus souvent
incriminés appartenant au genre Aspergillus, mais d’autres moisissures peuvent également être en cause.
5 . 2 - Les aspergilloses extra-respiratoires
5 . 2 . 1 - Les formes superficielles
Les otomycoses
Fréquemment due à A. niger, l’aspergillose du conduit auditif externe est favorisée par des lésions pré-existantes (eczéma, otorrhée chronique, malformation anatomique) et par l’usage des corticoïdes locaux.
Les aspergilloses oculaires
Le plus souvent primaires post-traumatiques (projectiles inertes ou végétaux souillés par des Aspergillus), il s’agit principalement de kératite ou de choriorétinite. Rarement, l’atteinte oculaire peut être liée à une extension loco-régionale d’une aspergillose nasosinusienne (choriorétinite).
Les aspergilloses cutanées
Il s’agit principalement d’infections multiples chez les grands brûlés présentant des zones dermo-épidermiques nécrosées. La peau peut également être le siège de métastases septiques au cours de l’aspergillose invasive.
L’onyxis aspergillaire
Il s’agit d’une manifestation rare. Le diagnostic n’est affirmé que sur la présence répétée d’Aspergillus (souvent A. versicolor, A. candidus), à l’examen direct et en culture pure à tous les points d’ensemencement. L’atteinte est essentiellement sous-unguéale distale (95%) ou représentée par des leuconychies superficielles.
5 . 2 . 2 - Les formes profondes
Elles peuvent être soit localisées, soit disséminées, d’origine exogène (post-chirurgicale surtout) ou endogène, après diffusion hématogène au cours d’une API. Les différentes atteintes peuvent être cérébrales, sinusiennes, hépatiques, péritonéales, rénales, cardiaques (endocardites), osseuses et cutanées.
6/10