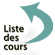4 - Diagnostic positif
1. Les signes fonctionnels
Le sujet se plaint d’un dédoublement d’un objet, survenant toujours dans la même direction mais disparaissant à l’occlusion de l’un ou l’autre des deux yeux, et n’étant perçu que les deux yeux ouverts. Peuvent être associés à cette vision double : des céphalées, des vertiges, des nausées ou des vomissements.
Attention : la diplopie peut être méconnue lorsqu’il existe un ptosis ou un œdème palpébral, qui « occlut » l’œil paralysé et supprime ainsi l’une des deux images.
(N.B. : la diplopie est absente dans les paralysies de fonction.)
2. Interrogatoire
Il précisera :
- le terrain : âge du patient, antécédents oculaires et généraux, recherche d’un diabète, d’une hypertension artérielle, d’une maladie métabolique ou endocrinienne notamment thyroïdienne ;
- les circonstances de survenue : notion de traumatisme, survenue lors d’un effort physique, à la lecture ou à la fatigue ;
- le mode de survenue : brutal ou progressif ;
- les signes associés : douleurs, vertiges, céphalées, nausées ;
- les caractères de la diplopie : horizontale, verticale, oblique, ainsi que la position du regard dans laquelle la diplopie est maximale et ses variations dans la journée.
3. Inspection
Elle recherche une attitude vicieuse ou compensatrice de la tête : la tête se met spontanément dans le champ d’action du muscle atteint pour compenser la diplopie. On parle aussi de torticolis compensateur.
L’inspection recherchera une déviation du globe en position primaire, c’est-à-dire tête droite, axe visuel dirigé droit devant sur un point à l’infini. Par exemple, dans une paralysie du VI, l’œil est dévié en dedans (« strabisme paralytique convergent »). La recherche d’une déviation primaire est facilitée par l’étude des reflets cornéens : les reflets cornéens d’une source lumineuse dirigée sur les yeux d’un sujet normal se projettent tous deux au centre de la pupille alors qu’en cas de déviation, l’un des deux reflets n’est pas centré.
4. Examen oculomoteur
→ Examen de la motilité oculaire dans les différentes positions du regard
Il sert à observer les six muscles oculomoteurs de chaque œil séparément (ductions) et de façon conjuguée (versions).
→ Examen sous écran ou Cover-test
Il consiste à demander au sujet de fixer un point situé droit devant lui au loin. Un œil est masqué par un cache puis le cache est déplacé sur l’œil opposé.
Chez le sujet dont le parallélisme oculomoteur est normal, on n’observe aucun mouvement.
En cas de strabisme paralytique, l’œil masqué n’est pas dirigé dans la direction de l’œil découvert : ainsi lorsqu’on lève l’écran, l’œil non fixateur apparaît d’abord dévié puis se redresse pour prendre la fixation (« mouvement de restitution ») ; la direction du mouvement de restitution permet de détecter le muscle paralysé.
Par exemple, en cas de paralysie du VI, les yeux sont en convergence ; l’œil occlus, dévié en convergence, reprend sa position de fixation par un mouvement en dehors quand l’occlusion est levée et portée sur l’autre œil.
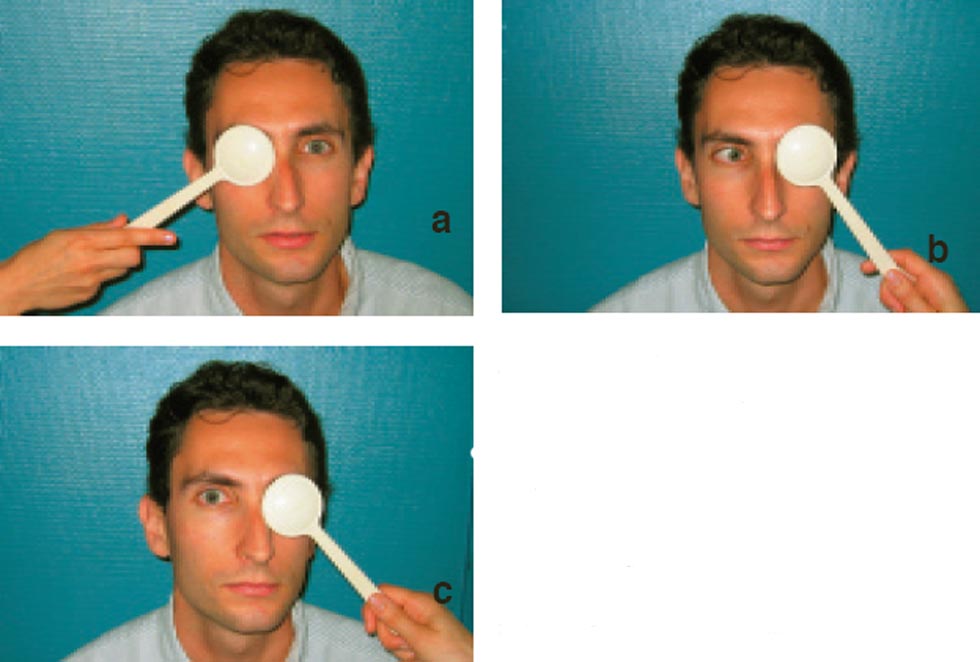
→ Examen au verre rouge
Il consiste à placer un verre rouge devant un œil (par convention devant l’œil droit) alors que le sujet fixe, de son œil gauche découvert, un point lumineux blanc en face de lui.
Normalement les deux images sont confondues dans toutes les positions du regard et le patient ne voit qu’un seul point lumineux. En cas de déséquilibre oculomoteur, les deux points sont séparés : le patient voit un point rouge et un point blanc et on peut analyser le décalage pour reconnaître le muscle déficitaire.
On parle de diplopie homonyme lorsque le point rouge est vu à droite du point blanc ; elle correspond à un œil en convergence (ex. : paralysie du VI).
On parle de diplopie croisée lorsque la lumière rouge est vue à gauche du point blanc ; elle correspond à un œil en divergence (ex. : paralysie du III).
L’écart entre les deux images augmente dans le champ d’action du ou des muscles paralysés, permettant de déterminer les muscles atteints.
→ Test de Hess-Lancaster ou test de Lancaster
Il permet de faire immédiatement le diagnostic de l’œil et des muscles paralysés et de reconnaître les hyperactions musculaires secondaires à la paralysie :
- schématiquement, un verre de couleur différente est placé devant chaque œil du patient, verre rouge sur un œil, vert sur l’autre ; le patient doit déplacer sur un écran une flèche lumineuse, vue rouge, et la superposer à une flèche lumineuse, vue verte, déplacée par l’examinateur ;
- on obtient un relevé graphique de l’oculomotricité dans les différentes positions du regard :
- l’œil paralysé a un cadre plus petit que la normale (par hypoaction du ou des muscles paralysés),
- l’œil controlatéral a un cadre plus grand que la normale (par hyperaction du ou des agonistes controlatéraux suivant la loi de Hering).
Ce test permet de faire le diagnostic de la paralysie oculomotrice (POM), de déterminer le côté de cette paralysie, d’objectiver le ou les muscles paralysés. C’est de plus un examen qui permet de suivre l’évolution de la paralysie par des relevés successifs.
→ Exploration de la motricité intrinsèque
Elle est nécessaire à toute paralysie oculomotrice.
L’inspection doit rechercher une inégalité pupillaire (= anisocorie).
Concernant les réflexes pupillaires, le réflexe photomoteur ou réponse pupillaire à la lumière nécessite l’éclairement d’un œil qui entraîne :
- un myosis de l’œil éclairé : réflexe photomoteur direct ;
- un myosis simultané de l’œil controlatéral : réflexe consensuel.
Ainsi (voir chapitre 1 « Sémiologie oculaire ») :
– dans une mydriase « sensorielle » secondaire à une baisse de vision sévère (ex. : OACR, NORB), les RPM direct et consensuel sont tous les deux abolis à l’éclairement de l’œil atteint, mais sont tous les deux conservés à l’éclairement de l’autre œil ;
– dans une mydriase « paralytique », RPM direct et consensuel de l’œil atteint sont abolis alors que RPM direct et consensuel de l’œil sain sont conservés.