- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Que signifie « Assistance Médicale à la Procréation » (AMP) ?
- 2 - Que faut-il savoir des techniques d'insémination artificielle ?
-
3 - Que faut-il savoir des techniques de Fécondation In Vitro Et Transfert d'Embryon (FIVETE) ?
- 3.1 - Les principales indications
- 3.2 - Démarches obligatoires pré-thérapeutiques
- 3.3 - Le recueil de gamètes féminins
- 3.4 - Les critères du déclenchement de l'ovulation
- 3.5 - La ponction folliculaire
- 3.6 - La phase biologique
- 3.7 - Transfert embryonnaire
- 3.8 - Complications
- 3.9 - Analyse des résultats
- 3.10 - Aspects psychologiques
- 3.11 - Aspects techniques et réglementaires
- 4 - Bibliographie
- Points essentiels
-
Version PDF

-
Contenu
- Evaluations
- Annexes
3 . 2 - Démarches obligatoires pré-thérapeutiques
Lorsque l'indication de fécondation in vitro est posée (FIV ou ICSI), le couple doit signer différents consentements tant auprès des cliniciens que des biologistes autorisant le traitement de la patiente, le traitement des gamètes et la congélation d'éventuels embryons surnuméraires. Il faut également dans le dossier un acte de mariage ou une photocopie du livret de famille ou encore une preuve de vie commune (certificat de vie commune, déclaration sur l'honneur ou tout autre document…).
Les sérologies nécessaires sont les mêmes que celles requises avant insémination artificielle. De plus, un prélèvement local récent est également demandé : prélèvement vaginal à la recherche de germe banals, chlamydiaeDéfinitionChlamydia trachomatis : Bacille de Gram indéterminé, parasite intracellulaire obligatoire. Cette bactérie est responsable de l'urétrite à chlamydia (ou chlamydiose), maladie sexuellement transmissible qui est la plus fréquente en France (50 fois plus fréquente que la gonorrhée, elle même plus fréquente que la syphilis). Son réservoir est strictement humain. Il existe 15 sérotypes, possédant un tropisme tout particulier pour les muqueuses génitales et oculaires. (voir chlamydia trachomatis et chlamydiose), mycoplasmesDéfinitionMycoplasme : Terme usuel pour désigner la classe des mollicutes, étymologiquement « organismes à peau molle » (alors qu'il devrait être réservé pour désigner les bactéries du genre « Mycoplasma »). Ils causent des pododermatites. chez la femme, spermoculture et/ou urocultureDéfinitionCulture de micro-organismes à partir de l'urine prélevée stérilement. selon le contexte chez le conjoint.
3 . 3 - Le recueil de gamètes féminins
Ce recueil est nécessaire lorsqu'une fécondation in vitro ou une ICSI doivent être pratiquées. Le but est de recueillir au moins un ovocyte fécondable, ayant accompli l'ensemble des processus de maturation, afin de réaliser l'union des gamètes hors du tractusDéfinitionTerme anatomique définissant un ensemble d'organes qui constituent un appareil. On parle par exemple de tractus digestif ou tractus gastro-intestinal, de tractus génital, de tractus optique. génital féminin.
3 . 3 . 1 - Le recueil ovocytaire au cours du cycle spontané ou induit
Différentes méthodes sont utilisées pour préparer les ovaires au recueil ovocytaire : le cycle naturel, l'induction de l'ovulation par citrate de clomiphèneDéfinitionCitrate de clomiphène ou clomiphène : Analogue structural des œstrogènes, qui inhibe leur action en se fixant préférentiellement sur le récepteur du neurone hypothalamique normalement dédié à la réception des hormones œstrogènes : le clomiphène est un inhibiteur compétitif des œstrogènes au niveau des neurones hypothalamiques. Il peut être utilisé soit seul, soit en combinaison avec la metformine pour induire une ovulation chez les femmes infertiles., les stimulations de l'ovulation par l'association citrate de clomiphène/FSH recombinante ou l'administration de FSH recombinante en association ou non avec un agonisteDéfinitionMolécule interagissant avec un récepteur membranaire et activant celui-ci. L'agoniste mime en général le messager se liant habituellement avec le récepteur en question. Il peut être plus ou moins sélectif pour un type de récepteur. Par exemple, la muscarine et la nicotine permettent de faire la distinction entre deux types de récepteur cholinergique. de la GnRH.
Le premier enfant né après un cycle de fécondation in vitro est le résultat du recueil d'un ovocyte au cours d'un cycle naturel ( par le Docteur SteptoeDéfinitionPatrick Steptoe (1913-1988) : Obstétricien et un gynécologue britannique, pionnier du traitement de l'infertilité. Avec le biologiste et physiologiste Robert Edwards, c'est lui qui a mis au point la Fécondation In Vitro (FIV). La naissance du premier bébé-éprouvette, Louise Brown, a eu lieu le 25 juillet 1978 grâce à lui. en 1978). Bien que cette méthode permette la sélection naturelle d'un ovocyte mature par les moyens de régulations endogènes, le transfert d'un seul embryon en réduit l'efficacité en terme de taux de grossesse. Lors d'un cycle naturel, le taux de succès du recueil de l'ovocyte est de 50 % et le taux de grossesse par cycle est d'environ 3 % seulement. Par ailleurs, le recueil d'un ovocyte lors d'un cycle naturel requiert un monitorage de l'ovulation extrêmement précis afin de détecter le pic préovulatoire de LH et réaliser la ponction ovarienne avant la rupture folliculaire. Le prélèvement ovocytaire peut être décidé soit à partir du pic spontané de LH (il faut alors accepter de réaliser la ponction folliculaire et la FIV à toutes les heures du jour et de la nuit), soit à partir d'une injection déclenchante d'hCG dès que le diamètre du follicule atteint 18 mm de diamètre avec une sécrétion œstrogéniqueDéfinitionŒstrogène : Groupe de stéroïdes, dont la fonction, à l'état naturel, est d'être une hormone sexuelle femelle primaire. Ils sont produits en premier lieu par le développement des follicules des ovaires, le corps jaune (corpus luteum) et le placenta. Certains œstrogènes sont également produits en petites quantités par d'autres tissus tels le foie, la surrénale, les seins et le tissu adipeux. Ces sources secondaires d'œstrogènes sont particulièrement importantes chez les femmes lors de la post-ménopause. Les trois œstrogènes naturels sont l'estradiol, l'estriol et l'estrone. Bien que les œstrogènes soient présents dans les deux sexes, on en trouve une quantité significativement plus importante chez les femmes que chez les hommes. Elles favorisent le développement des caractères sexuels secondaires, comme les seins, et sont également impliquées dans le contrôle du cycle menstruel, ce qui explique pourquoi la plupart des pilules contraceptives en contiennent. L'usage d'œstrogènes, en particulier associés à la progestérone, est un traitement (traitement de substitution hormonale) controversé des symptômes de la ménopause. En plus de leurs rôles dans la reproduction, féminine mais aussi masculine, les œstrogènes sont impliqués dans le développement du système nerveux central, dans l'homéostasie du squelette et du système cardiovasculaire. Ils ont également des effets sur le foie et le tissu adipeux. supérieure à 150 pg/ml (la ponction est alors réalisée 35 heures après l'injection d'hCG).
Les cycles induits par le citrate de clomiphène (150 mg/jour pendant 5 jours en débutant entre le 2e et le 5e jour du cycle) permettent le développement de 1 à 3 follicules. Le taux de grossesses cliniques par cycle est d'environ 10 %. Le monitorage de l'ovulation a les mêmes impératifs que celui des cycles spontanés. Compte tenu des faibles taux de réussite et de la difficulté du suivi de ce type de cycle, les cycles spontanés et induits sont, actuellement, très peu utilisés pour préparer les ovaires au recueil ovocytaire.
3 . 3 . 2 - Le recueil ovocytaire au cours du cycle stimulé : stimulation contrôlée de l'ovulation
Le but essentiel de la stimulation de l'ovulation pour fécondation in vitro est d'augmenter le nombre d'ovocytes recrutés, maturés et donc susceptibles d'être fécondés car le transfert de plusieurs embryons augmente les chances d'obtenir une grossesse.
La stimulation de l'ovulation diffère donc de l'induction de l'ovulation : le but de l'induction de l'ovulation est d'amener une patiente anovulatoireDéfinitionAbsence d'ovulation lors d'un cycle. ou dysovulatoireDéfinitionOvulation irrégulière. à ovuler en se rapprochant le plus possible de ce que serait une ovulation physiologique, c'est-à-dire en provoquant la maturation et l'ovulation d'un seul follicule. Inversement, le but de la stimulation de l'ovulation est d'augmenter les phénomènes naturels de façon à permettre la maturation simultanée de plusieurs follicules. Ainsi, en recueillant plusieurs ovocytes, les chances sont meilleures d'en avoir au moins un qui puisse être fécondé in vitro. Si plusieurs embryons sont obtenus, les chances sont augmentées qu'au moins un d'entre eux soit apte à la nidationDéfinitionImplantation de l'embryon dans la muqueuse utérine. Cette nidation permettra à l'embryon de développer son placenta en compagnie de la muqueuse utérine de sa mère. Il restera ainsi fixé au corps de cette dernière pendant toute la période de gestation. La nidation a lieu environ six jours après la fécondation.. C'est la principale raison pour laquelle la stimulation de l'ovulation a été un des facteurs essentiels de la progression des résultats thérapeutiques de la fécondation in vitro.
Un autre avantage de la stimulation de l'ovulation est de permettre de prendre le contrôle du cycle et donc de ne plus être soumis aux phénomènes endocriniens spontanés de la patiente. Cela permet de réaliser le prélèvement ovocytaire à l'heure choisie par l'équipe. Avec certains types de protocoles de stimulation de l'ovulation (protocoles de programmation) il est même possible de choisir à l'avance le jour où le prélèvement pourra être réalisé, ou du moins être sûr de pouvoir éviter de travailler durant le week-end !
Mais un des inconvénients de la stimulation de l'ovulation est de réaliser une maturation ovocytaire sans doute moins complète et globalement de moins bonne qualité que si les processus de régulation physiologique sont conservés. En particulier, parmi les ovocytes réactivés, tous ne sont pas au même stade de maturation. Il y a une relative inhomogénéité de la cohorte ovocytaire recrutée, ce qui se traduit par un taux de fécondation plus faible que celui qui est constaté lorsque le recueil ovocytaire a été réalisé après maturation physiologique (cycle spontané).
Les principes de la stimulation de l'ovulation sont de renforcer les processus de recrutement et de maturation folliculaires, qui sont essentiellement dépendants de FSH. Lorsque la maturation folliculaire est suffisante, l'administration de LH (ou de son équivalent, hCG) permet de reproduire le pic préovulatoire de LH pour induire la maturation finale de l'ovocyte.
Les protocoles sont très variés.
Leur efficacité respective est parfois difficile à comparer car un même protocole peut donner des résultats différents selon la façon dont est monitorée la réponse ovarienne, et selon les équipes. La prescription de certains produits (gonadotrophinesDéfinitionGonadotrophine ou gonadotropine : Hormone glycoprotéique complexe agissant sur les fonctions des gonades (ovaires et testicules). Deux de ces hormones sont sécrétées chez tous les vertébrés par l'hypophyse antérieure : l'hormone lutéinisante (LH) et l'hormone folliculo-stimulante (FSH). obtenues par génie génétique, analogues antagonistes de la GnRH) est réservée aux spécialistes en gynécologie et/ou gynécologie-obstétrique et/ou en endocrinologie et métabolismes.
3 . 3 . 3 - La surveillance du protocole de traitement : le monitorage
Le monitorage correspond à la surveillance écho-hormonale du développement folliculaire lors de la stimulation ovarienne afin de repérer le moment adéquat du déclenchement et de cerner les situations à risque comme l'hyperstimulation ou les réponses ovariennes insuffisantes.
3 . 3 . 3 . 1 - Les dosages plasmatiques
Un des critères essentiels du monitorage est constitué par l'évaluation du taux d'œstrogènes plasmatiques en dosant le 17-β-estradiolDéfinitionEstradiol ou œstradiol : Dérivé naturel du métabolisme du cholestérol (via la testostérone), et d'intérêt vital pour le maintien de la fertilité et des caractères sexuels secondaires chez la femme. (E2) par dosage radioimmunologique ou immunoenzymatique rapide.
Ce taux est d'autant plus élevé que le nombre de follicules recrutés est important, et que leur volume (et donc le nombre de cellules sécrétantes) est augmenté. Le taux d'œstrogène est donc relié de façon quantitative à la réponse ovarienne. Il y a aussi une relation qualitative car l'évolution du taux d'œstrogènes a une influence pronostique sur le résultat obtenu par fécondation in vitro. L'évolution œstrogénique la plus favorable est l'augmentation progressive et constante.
Le suivi régulier du taux de LH est indispensable dans tous les protocoles qui ne comportent pas de blocage hypophysaire. La survenue prématurée d'un pic de LH amène le plus souvent à annuler le cycle. Le dosage peut être réalisé par méthode radioimmunologique ou immunoenzymatique rapide au niveau plasmatique, ou au niveau urinaire par méthode enzymatique. Dans les protocoles associant un blocage de la sécrétion endogène de LH (désensibilisation hypophysaire par agoniste de la GnRH ou blocage de l'action du GnRH par un antagoniste) le dosage de la LH est inutile.
3 . 3 . 3 . 2 - L'échographie
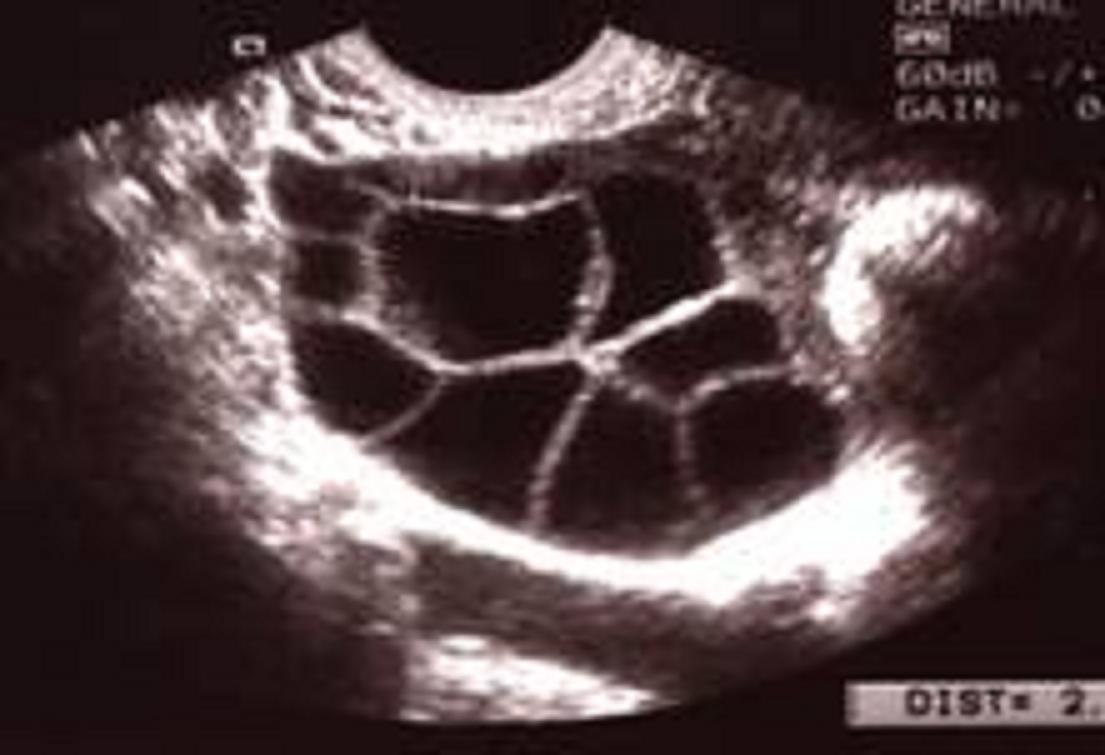
Elle permet d'avoir une notion morphologique du développement folliculaire au niveau ovarien. L'échographie renseigne donc sur le nombre de follicules qui ont pu être recrutés par la thérapeutique de stimulation, ainsi que sur leur développement (noter leur diamètre respectif) (figure ci-après). Sans qu'il y ait de relation précise entre la mesure du développement folliculaire et le degré de maturation auquel on est parvenu, la confrontation des données de l'examen échographique avec le taux d'œstrogènes permet d'approcher cette notion. C'est essentiellement sur ces critères que sont prises les décisions de conduite de la stimulation et de déclenchement.
Échographie par voie endovaginale d'un ovaire stimulé en vue de FIV
Cet examen permet également de mesurer l'épaisseur de l'endomètre et de décrire son échogénicitéDéfinitionAptitude d'un tissu à rétrodiffuser les ultrasons. dans le but d'évaluer l'aptitude à la nidation.
3 . 4 - Les critères du déclenchement de l'ovulation
Ces critères peuvent être variables selon la méthode de stimulation de l'ovulation. Avec l'utilisation de la FSH recombinante seule, le volume folliculaire correspondant à un ovocyte mature est plus faible qu'avec les autres types de stimulation. Chaque type de protocole a donc ses propres critères de maturité. Ces critères sont aussi variables d'une équipe à une autre en fonction de la méthode de dosage des œstrogènes, du matériel échographique employé et de l'opérateur. Le déclenchement est le plus souvent réalisé par injection de 5000 à 10000 UI d'hCG et la ponction folliculaire est programmée 34 à 36 heures plus tard. Ainsi, pour des raisons d'organisation du service cette injection est effectuée dans la soirée pour une ponction le surlendemain matin.
Pour avoir un ordre d'idée, habituellement la décision du déclenchement peut être prise dès que trois follicules atteignent 17-18 mm de diamètre, avec un taux d'œstrogènes de l'ordre de 1000 pg/ml (taux à analyser en fonction du nombre de follicules en évolution).
Lorsque la réponse ovarienne est mal adaptée (trop ou trop peu), le cycle de traitement est annulé.
3 . 5 - La ponction folliculaire
Aux débuts de la FIV, les prélèvements folliculaires se faisaient par cœlioscopie. Progressivement les méthodes de prélèvement en ambulatoire sous contrôle échographique se sont développées et sont devenues la méthode standard et unique de prélèvement. Le plus souvent la ponction est effectuée par voie vaginale, la sonde vaginale d'échographie étant munie d'un guide qui permet le passage d'une aiguille de prélèvement de calibre suffisant.
Tout au long de la procédure du prélèvement folliculaire il est important que les ovocytes recueillis ne risquent pas d'être en contact avec un produit toxique. Notamment il faut être vigilant sur la façon dont la salle d'opération est stérilisée (attention aux vapeurs toxiques) et sur l'emploi des agents antiseptiques (rinçage attentif des tissus préalablement aseptisés).
Le liquide folliculaire ainsi recueilli est immédiatement transmis au biologiste qui compte les complexes cumulo-ovocytaires. Lorsque le laboratoire se trouve à quelque distance du lieu où le prélèvement folliculaire a lieu, il est possible de transporter les liquides folliculaires sans altérer les capacités de fécondation des ovocytes. Il est nécessaire d'observer quelques précautions techniques, notamment pour conserver une température la plus proche possible de 37° pendant toute la durée du transport. Des enceintes isolées et chauffantes, munies de thermostats et de blocs métalliques servant de volant thermique sont utilisées à cette fin.
4/8