- Pré-requis et Objectifs
-
Cours
- Contenu
-
Version PDF

- Annexes
3 - Étiologies
3 . 1 - Étiologies de l’hypothyroïdie primaire (tableau 17.I)
3 . 1 . 1 - Thyroïdites auto-immunes ou thyroïdites chroniques lymphocytaires (TLC) +++
a. Thyroïdite de Hashimoto
Définition, clinique
La thyroïdite de Hashimoto se définit par la présence d’un goitre associée à la présence d’anticorps anti-TPO à des taux souvent très élevés. Très rarement, en cas de négativité des anti-TPO, la présence des anticorps antithyroglobuline permet d’affirmer le diagnostic.
Elle est due à une infiltration lymphocytaire du parenchyme thyroïdien secondaire à une réaction auto-immune survenant sur un terrain génétique favorisant (complexe majeur d’histocompatibilité…) et est probablement favorisée par des facteurs d’environnement (mal connus).
La thyroïdite évolue au cours du temps vers l’hypothyroïdie par destruction progressive des thyrocytes (élévation progressive de la TSH). Dans ce contexte auto-immun s’associe parfois d’autres atteintes familiales ou personnelles : vitiligo, diabète de type 1, insuffisance surrénale ou ovarienne, polyarthrite rhumatoïde, Biermer, etc., ce qui fait alors entrer le patient dans le cadre des polyendocrinopathies auto-immunes.
La croissance rapide du goitre ou d’une zone pseudonodulaire au cours de l’évolution doit faire évoquer la possibilité d’un lymphome (qui complique moins de 1 % des thyroïdites auto-immunes).
Examens complémentaires
L’échographie doit être réalisée systématiquement. Elle montre un goitre globalement hypoéchogène qui contient des zones hyperplasiques pseudonodulaires hyperéchogènes. La vascularisation est hétérogène avec accentuation de la lobulation, visible par des incisures créant une rétraction du parenchyme prédominant à la face postérieure des lobes.
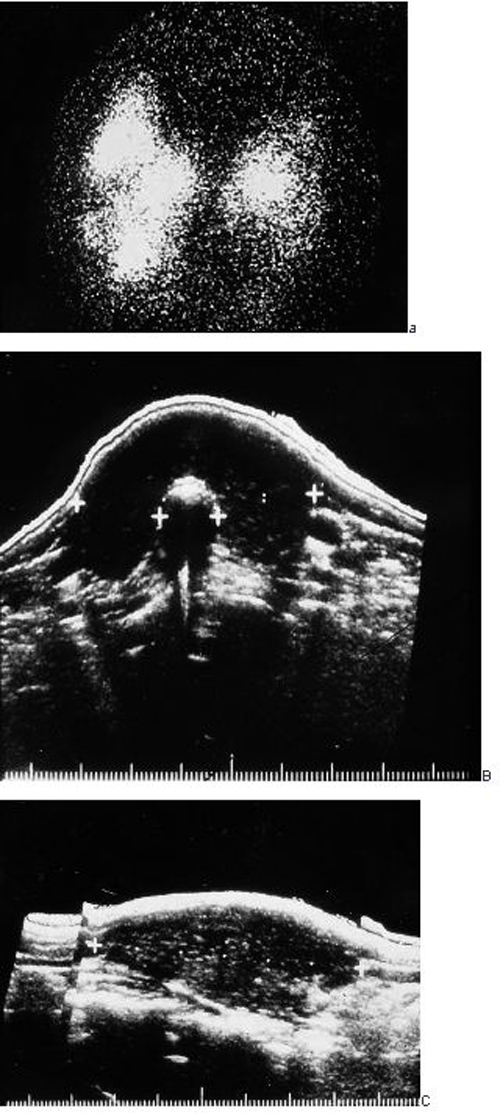
L’échostructure hypoéchogène et hétérogène (figure 17.1) permet de poser le diagnostic de thyroïdite en l’absence d’anticorps, ce qui en fait est rare.
L’échographie permet également d’avoir un bilan morphologique initial.
La scintigraphie ne doit pas être réalisée (hétérogène, images de pseudo-nodules chauds trompeuses, cf. figure 17.1). Elle peut cependant être utile dans une situation en fait très rare : la thyrotoxicose lors de la phase initiale de la thyroïdite d’Hashimoto. Le tableau diffère alors de celui de la maladie de Basedow : fixation faible et hétérogène de l'isotope comparée à la fixation globale et intense du Basedow. Les autres critères différentiels sont le goitre hétérogène et pseudonodulaire à l'échographie, et l’absence d'anticorps anti-récepteur de la TSH (voir chapitre 16).
Fig. 17.1. Aspects échographique (a et c) et scintigraphique (b) d’une hypothyroïdie auto-immune
b. Thyroïdite atrophique (appelée antérieurement myxœdème primaire)
Elle présente des mécanismes auto-immuns communs avec la thyroïdite de Hashimoto mais il existe une absence de goitre, et les anticorps antithyroïdiens sont souvent moins élevés.
Elle survient souvent plus tardivement que le Hashimoto, volontiers après 50 ans, ou en période postménopausique.
L’échographie montre une thyroïde de volume normal ou petite (selon le stade évolutif), une hypoéchogénicité diffuse (pauvreté en colloïde, infiltrats) et une hétérogénicité.
c. Thyroïdite auto-immune du post-partum (PP)
Elle présente les mêmes mécanismes auto-immuns avec souvent un petit goitre.
La thyrotoxicose initiale transitoire (vers les 2 mois PP) est aussi observée, puis l’évolution se fait vers l’hypothyroïdie (3e au 6e mois PP). L’hypothyroïdie est récessive dans l’année le plus souvent mais peut être définitive. Elle est souvent non diagnostiquée, les symptômes étant attribués aux conséquences de la grossesse, au manque de sommeil.
Sa fréquence est estimée à 5 % des grossesses.
3/7