- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Définitions
- 2 - Physiopathologie et mécanismes
- 3 - Aspects cliniques
- 4 - Diagnostic ECG
- 5 - Évaluation et prise en charge
- 6 - Thérapeutique et suivi
- 7 - Pour en savoir plus
- Points essentiels
-
Version PDF

-
Contenu
- Evaluations
- Annexes
6 - Thérapeutique et suivi
6 . 1 - Généralités sur les moyens
La prise en charge immédiate d’une bradycardie mal tolérée impose une thérapeutique visant à restaurer une fréquence ventriculaire adaptée. La mauvaise tolérance correspond à une angine de poitrine, une insuffisance cardiaque, une hypotension artérielle ou des signes neurologiques.
Une bradycardie par BAV complet est toujours plus grave qu’une bradycardie par DS en raison d’un risque plus élevé de torsades de pointes.
Une bradycardie grave est une urgence vitale imposant le transfert en USIC ou en réanimation : patient sous scope, surveillance des paramètres vitaux (pouls, TA, fréquence respiratoire, saturation, diurèse).
On doit toujours traiter la cause si elle existe : infarctus par exemple ou arrêt de prescription d’un médicament responsable, correction d’une hyperkaliémie.
Les moyens disponibles sont les médicaments tachycardisants comme l’atropine ou les catécholamines (isoprénaline : Isuprel®) et la stimulation cardiaque temporaire. Celle-ci peut être percutanée (sonde d’entraînement électrosystolique) ou transthoracique.
Il faut se tenir prêt à devoir engager une réanimation cardiorespiratoire et à poser une sonde d’entraînement percutanée en cas d’échec des médicaments ou de la stimulation transthoracique ou en cas de survenue de troubles du rythme ventriculaire.
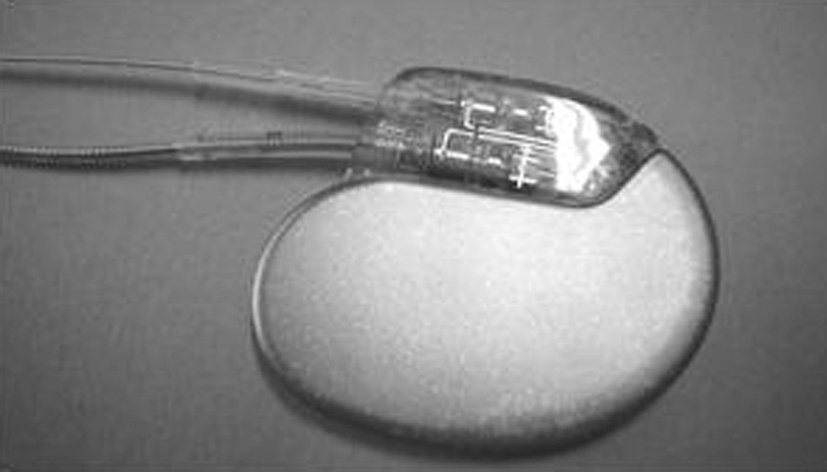
Les stimulateurs (pacemakers, figure 5) sont classés en fonction du mode de stimulation employé, la nomenclature utilise un code à trois lettres. On distingue par exemple les stimulateurs monochambres qui stimulent les ventricules via une électrode vissée à la pointe du ventricule droit qui fonctionnent en mode « sentinelle » de type VVI. Les stimulateurs séquentiels double chambres stimulent successivement l’atrium via une sonde vissée dans l’auricule droit puis les ventricules en mode DDD. Il existe aussi des stimulateurs biventriculaires qui stimulent simultanément le ventricule droit et le ventricule gauche via une sonde supplémentaire introduite dans une branche veineuse latérale gauche du sinus coronaire.
Figure 5 : Stimulateur double chambre
La pose d’un stimulateur est un geste effectué sous anesthésie locale ou générale au bloc opératoire après consentement éclairé du patient et avec une asepsie rigoureuse en raison des risques infectieux.
La surveillance d’un stimulateur cardiaque s’effectue par la radiographie de thorax de face pour la position des sondes et par le test à l’aimant qui force le stimulateur à fonctionner. Annuellement, les patients appareillés retournent au centre d’implantation pour une vérification télémétrique des paramètres du système (usure de la pile, intégrité des sondes).
6 . 2 - Traitement de la DS
La DS relève uniquement de l’implantation d’un stimulateur lorsqu’elle est symptomatique avec preuve du lien de causalité entre bradycardie et symptômes et uniquement en l’absence de cause réversible. Une exception à cette règle peut être l’impossibilité de stopper des bradycardisants requis pour contrôler une fibrillation atriale ou une angine de poitrine (par exemple).
L’indication de stimulateur peut être parfois élargie aux bradycardies sévères diurnes (< 40 bpm) à symptômes modestes ou absents ou non corrélés à la bradycardie.
L’hyperréflectivité sinocarotidienne peut parfois justifier un appareillage lorsqu’elle est syncopale (avis spécialisé).
6 . 3 - Traitement des BAV
- Les BAV du 3e degré nécessitent la mise en place d’un stimulateur en l’absence de cause non curable ou réversible dans l’immense majorité des cas.
- Les BAV du 2e degré nécessitent la mise en place d’un stimulateur lorsqu’ils sont évocateurs d’un siège infra-hisien ou bien lorsqu’ils sont symptomatiques quel que soit leur siège.
- Les BAV du 2e degré de type Möbitz I asymptomatiques et l’immense majorité des BAV du 1er degré ne nécessitent pas la pose de stimulateur.
6 . 4 - Traitement des blocs de branche
- Traitement de la cause : hyperkaliémie ou médicament en surdosage.
- Jamais de mise en place de stimulateur cardiaque sauf en cas de symptômes et de preuve d’un BAV paroxystique associé.
- Chez l’insuffisant cardiaque sévère, le bloc de branche gauche peut requérir un stimulateur biventriculaire.
- Surveillance clinique et ECG, car l’atteinte du tissu de conduction est évolutive sauf dans le bloc de branche droit bénin.
6 . 5 - Éducation du patient appareillé d’un stimulateur
- Remise d’un carnet au patient.
- Interférence possible avec les champs électromagnétiques de forte puissance (rares en dehors du milieu industriel).
- Contre-indication à l’imagerie IRM.
- Surveillance de l’état cutané.
- Consultation en cas de signes locaux, de fièvre inexpliquée ou d’infections respiratoires à répétition.
- Contrôle annuel au centre d’implantation.
6/7