- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Définitions et sémantique
- 2 - Physiopathologie des syncopes et lipothymies
- 3 - Étiologies des syncopes et lipothymies
- 4 - Diagnostic différentiel des syncopes et lipothymies
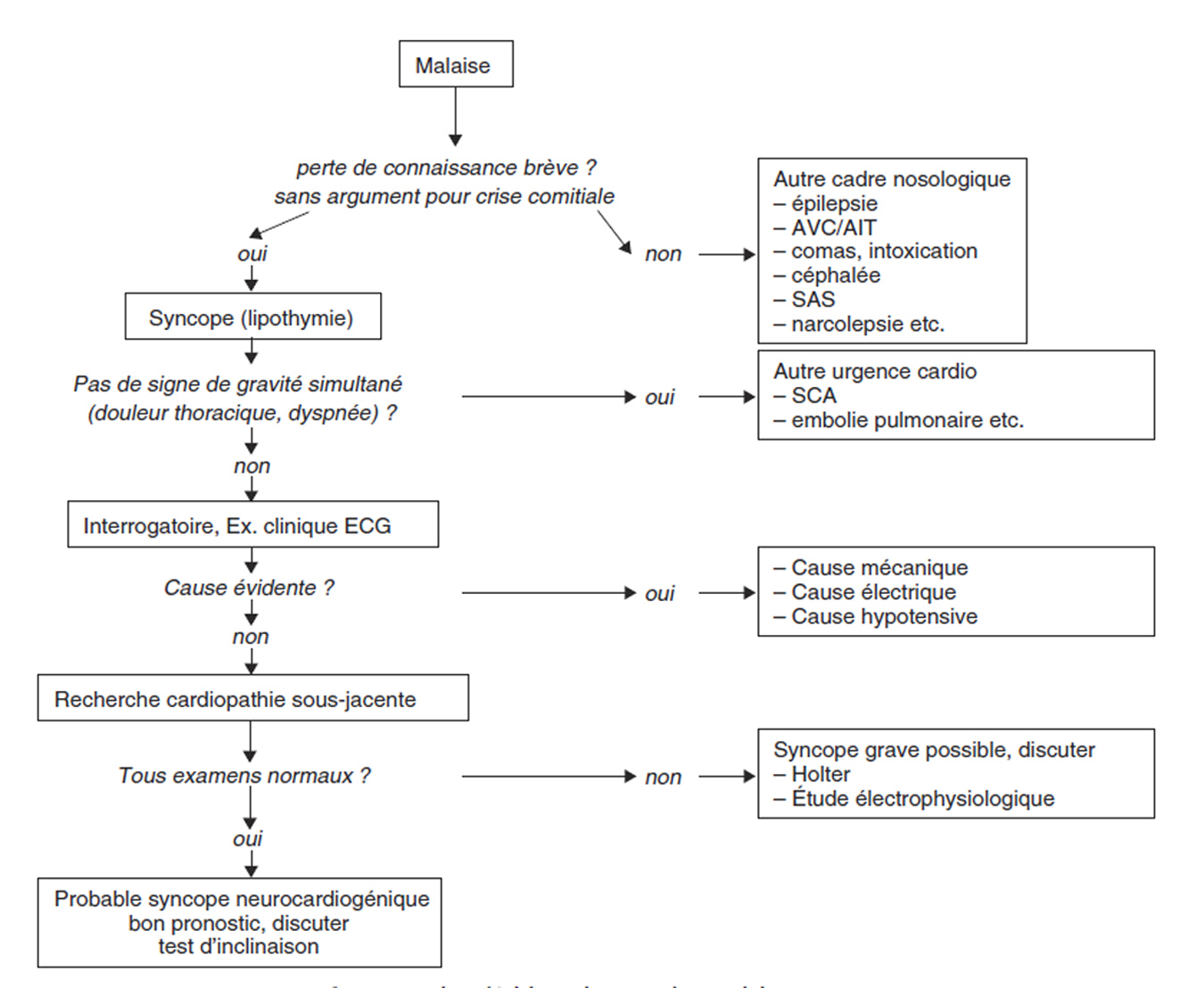
- 5 - Prise en charge clinique et paraclinique (figure 1)
- 6 - Critères de gravité
- 7 - Formes cliniques typiques
- 8 - Pour en savoir plus
- Points essentiels
-
Version PDF

-
Contenu
- Evaluations
- Annexes
5 - Prise en charge clinique et paraclinique (figure 1)
Figure 1 : Arbre décisionnel en cas de « malaise »
5 . 1 - Interrogatoire
L’interrogatoire du patient et surtout des témoins est crucial, il a pour objectif de :
- faire préciser quatre éléments clés :
- l’âge,
- les antécédents familiaux de mort subite chez un jeune, orientant vers une cardiopathie de cause génétique,
- les antécédents personnels de cardiopathie chez une personne d’âge mûr orientant vers un trouble du rythme,
- les prises médicamenteuses, avec une mention particulière des médicaments hypotenseurs (demander aux proches le cas échéant) ;
- faire préciser les prodromes parfois absents, en tout cas brefs, faire la distinction avec l’épilepsie s’il s’agit d’une aura de crise comitiale, rechercher une douleur thoracique ou une dyspnée qui oriente vers des diagnostics prioritaires. Rechercher des nausées ou des sueurs froides classiques dans les syncopes vasovagales ;
- faire préciser la posture au moment de la syncope (debout – assis – couché) et l’activité : effort ou repos ;
- demander aux témoins de préciser d’éventuels mouvements anormaux (crise tonicoclonique ou simple clonie) et s’ils ont été contemporains (crise comitiale) ou retardés (myoclonie) par rapport à la perte de connaissance ;
- faire préciser la durée, en sachant qu’une amnésie passagère peut égarer le patient sur la durée exacte, le mode de réveil, brutal ou progressif avec ou sans phase post-critique… Rechercher la présence de nausées, vomissements, de sueurs abondantes, d’une sensation de froid, d’une perte urinaire ;
- demander au patient s’il est courbaturé (crise comitiale) ;
- prendre avec prudence de la part d’un témoin la notion d’abolition du pouls, le pouls radial peut être imperceptible en cas d’hypotension surtout en climat de « panique ».
Il est parfois impossible de savoir si la perte de connaissance a été réellement complète ou non, notamment quand elle a été très brève, il faut parfois savoir renoncer à recueillir cette information, notamment chez le sujet âgé. De toute façon, cet indice séméiologique peut s’effacer derrière les données objectives caractérisant le terrain et l’ECG initial.
5 . 2 - Examen clinique
L’examen neurologique recherche des signes déficitaires, on quitte alors le domaine cardiovasculaire en cas d’anomalies, ou d’une altération prolongée de l’état de conscience (confusion ou coma). La morsure profonde du bord latéral de langue évoque une crise comitiale, l’interrogatoire peut y avoir fait penser en cas d’insomnie, de stimulation lumineuse intermittente de sevrage médicamenteux ou éthylique. L’entourage précise les mouvements anormaux, on note des déficits transitoires un syndrome confusionnel post-critique (tableau 1).
L’examen cardiovasculaire permet souvent d’identifier à ce stade les causes « mécaniques », par exemple en cas de souffle systolique de rétrécissement aortique, de signes de cœur pulmonaire aigu, etc.
La pression artérielle, surtout aux décours immédiats de la syncope, et la constatation d’une hypotension prolongée ont une grande valeur d’orientation en faveur d’une hypotension iatrogène ou réflexe. Il faut aussi rechercher l’hypotension artérielle orthostatique (cf. supra).
Parfois, un médecin peut avoir examiné le patient pendant la syncope, savoir alors que l’abolition du pouls radial signifie simplement que la pression artérielle systolique est basse (ce qui peut se voir en cas de syncope vasovagale), rechercher plutôt le pouls carotidien.
5 . 3 - Électrocardiogramme
Cf. item 309.
Il permet de :
- donner le diagnostic devant les anomalies suivantes :
- dysfonction sinusale si bradycardie sinusale < 40 bpm ou pauses > 3 secondes,
- tachycardie ventriculaire (QRS larges),
- tachycardie supraventriculaire (QRS fins) rapide en général > 150 bpm,
- bloc atrioventriculaire complet ou du deuxième degré de type Möbitz II ou bloc alternant évocateur d’un bloc trifasciculaire,
- signes de défaillance d’un stimulateur cardiaque ;
- orienter le diagnostic vers une cause « électrique » devant les anomalies suivantes :
- bradycardie sinusale < 50 bpm ou pauses < 3 secondes (oriente vers une dysfonction sinusale),
- bloc de branche complet ou bloc bifasciculaire ou bloc atrioventriculaire du deuxième degré de type Möbitz I (oriente vers un bloc atrioventriculaire paroxystique),
- syndrome de Wolff-Parkinson-White (oriente vers une tachycardie paroxystique),
- extrasystoles ventriculaires nombreuses ou en salves (oriente vers une TV),
- allongement de l’intervalle QT (oriente vers une torsade de pointes),
- anomalies de repolarisation, ondes Q de nécrose, aspect d’hypertrophie ventriculaire gauche, etc. (orientent vers une maladie coronarienne ou une myocardiopathie droite ou gauche…).
5 . 4 - Première synthèse à l’issue de l’évaluation clinique et électrocardiographique
Dans plus de 50 % des cas à ce stade, la cause de la syncope/lipothymie est identifiée.
À l’inverse, on peut à ce stade être sorti du domaine des syncopes/lipothymies pour l’une des raisons suivantes :
- le « malaise » était en fait une douleur thoracique, une dyspnée, un vertige… ;
- le début a été progressif et/ou il n’y a pas de récupération d’un état de conscience normal : c’est un coma ;
- un déficit neurologique est constaté : c’est un AVC ou un AIT ;
- la description des témoins ou la présence d’une phase post-critique évoquent une crise comitiale ;
- c’est un endormissement : hypersomnolence des syndromes d’apnée du sommeil ou de la narcolepsie ;
- c’est une chute en pleine conscience de cause mécanique ou par drop attack…
Ou alors le diagnostic n’est toujours pas établi, mais on décèle soit :
- des anomalies électrocardiographiques d’orientation (cf. supra) ;
- des arguments pour la présence d’une cardiopathie sous-jacente et dans ce cas c’est l’hypothèse d’un trouble du rythme ventriculaire annonciateur de mort subite qui domine +++ ;
- un ECG normal et des données cliniques ne mettant pas en évidence de pathologie cardiaque sous-jacente ; il faut dans ce cas savoir poursuivre les examens paracliniques pour s’en assurer.
5 . 5 - Examens paracliniques spécialisés
Ils sont pratiqués pour vérifier l’absence de cardiopathie sous-jacente :
- échocardiographie d’utilisation très large, quasi systématique. Elle peut amener au diagnostic par exemple devant une thrombose de valve mécanique ou myocardiopathie hypertrophique obstructive, ou confirmer une hypothèse clinique (rétrécissement aortique, embolie pulmonaire…). Elle peut parfois montrer une séquelle d’infarctus ou tout autre type de cardiopathie comme étiologie à un trouble du rythme ou de conduction ;
- test d’effort en cas de suspicion de trouble du rythme à l’effort ou d’angor ;
- biologie de routine, notamment les biomarqueurs comme le BNP et la troponine ;
- autres examens en fonction du contexte.
Le monitorage ECG ou selon la méthode de Holter est réalisé en télémétrie chez un patient hospitalisé ou en ambulatoire.
Il est sensible pour la dysfonction sinusale et les troubles de conduction atrioventriculaires nodaux.
Normal, cet examen n’écarte pas un trouble du rythme ventriculaire ou un bloc atrioventriculaire infranodal.
L’étude électrophysiologique endocavitaire (cf. ci-dessous) est proposée en cas de syncope non élucidée par l’enregistrement Holter en cas de cardiopathie.
Elle comporte une analyse de la conduction atrioventriculaire infranodale en complément du Holter et une tentative de déclenchement de tachycardie ventriculaire (TV) par la méthode de la stimulation ventriculaire programmée +++. Se souvenir que les TV sont la première cause de mort subite des cardiaques et que la syncope en est l’élément annonciateur bien souvent. La sanction thérapeutique en cas de déclenchement de TV est la pose d’un défibrillateur automatique intracorporel.
Il ne faut pas la proposer aux patients dont le cœur est morphologiquement normal (à l’échographie) et dont l’ECG est également normal, car dans ce cas la probabilité de mettre en évidence une anomalie est quasi nulle.
Étude électrophysiologique endocavitaire
Examen réalisé avec asepsie après recueil du consentement et arrêt des médicaments anticoagulants.
Dans une salle de cathétérisme, par voie veineuse fémorale.
Sous anesthésie locale et sédation légère.
Montée de deux ou trois sondes pour recueil de l’activité électrique du faisceau de His. Stimulation atriale à fréquence croissante pour évaluer les capacités de la conduction atrioventriculaire.
Stimulation ventriculaire programmée pour tentative de déclenchement de TV.
Tests pharmacologiques éventuels.
Surveillance du point de ponction, mobilisation du patient 4 heures plus tard.
Le test d’inclinaison (cf. ci-dessous) permet de déclencher une syncope vasovagale.
Cet examen est proposé en principe :
- en l’absence de cardiopathie pour ne pas méconnaître une cause grave ;
- lorsque les symptômes sont invalidants avec recours fréquent aux soins d’urgence, ou impact médico-légal (profession à risque) ou syncope avec traumatisme.
Il ne doit pas être proposé, car il est inutile, devant une syncope réflexe de diagnostic certain.
Il est de faible rendement chez les sujets âgés.
Test d’inclinaison
Examen réalisé dans un environnement calme, patient à jeun.
Surveillance continue de la pression artérielle et de l’ECG.
Période de décubitus initial d’au moins 5 minutes.
Patient incliné sur table basculante, angle de 60 à 70° tête en haut.
Période d’inclinaison d’au moins 20 minutes et de 45 minutes au plus.
Sensibilisation par l’isoprénaline ou trinitrine sublinguale.
Le test est défini comme positif en cas de survenue d’une syncope vasovagale associant hypotension et/ou bradycardie parfois sévère.
Une hyperréflexie sinocarotidienne est recherchée :
- chez les patients de plus de 40 ans ;
- après auscultation minutieuse des carotides en raison du risque d’accident vasculaire cérébral.
Elle est réalisée en position couchée puis debout, par massage ferme et unilatéral d’une carotide puis l’autre, au bord antérieur du muscle sterno-cléido-mastoïdien, au niveau du cartilage cricoïde, pendant au moins 5 secondes et au plus 10 secondes.
La réponse est considérée comme positive en cas de reproduction d’une syncope ou lipothymie en rapport avec une bradycardie et/ou une baisse de la pression artérielle, en l’absence de tout autre diagnostic (diagnostic d’élimination).
Un moniteur ECG implantable est pratiqué :
- sur avis spécialisé ;
- en cas de syncope inexpliquée et en dernier recours.
À l’issue de ces examens, une proportion significative de syncopes restent inexpliquées, dans ce cas le pronostic dépend du terrain : favorable en l’absence de cardiopathie décelable ou d’anomalie ECG.
Attention
Tous les autres examens non cités ici n’ont pas leur place dans l’évaluation des syncopes mais peuvent être utiles en cas d’infarctus cérébral, d’accident ischémique transitoire, de crise comitiale, de coma… C’est le cas des examens d’imagerie cérébrale, de l’EEG, du dosage de la glycémie, des dosages de toxiques, etc.
5/8