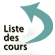1
-
Données générales de microbiologie pédiatrique
1
.
1
-
Bactéries les plus fréquentes au cours des infections
1
.
1
.
1
-
Caractérisation microbiologique
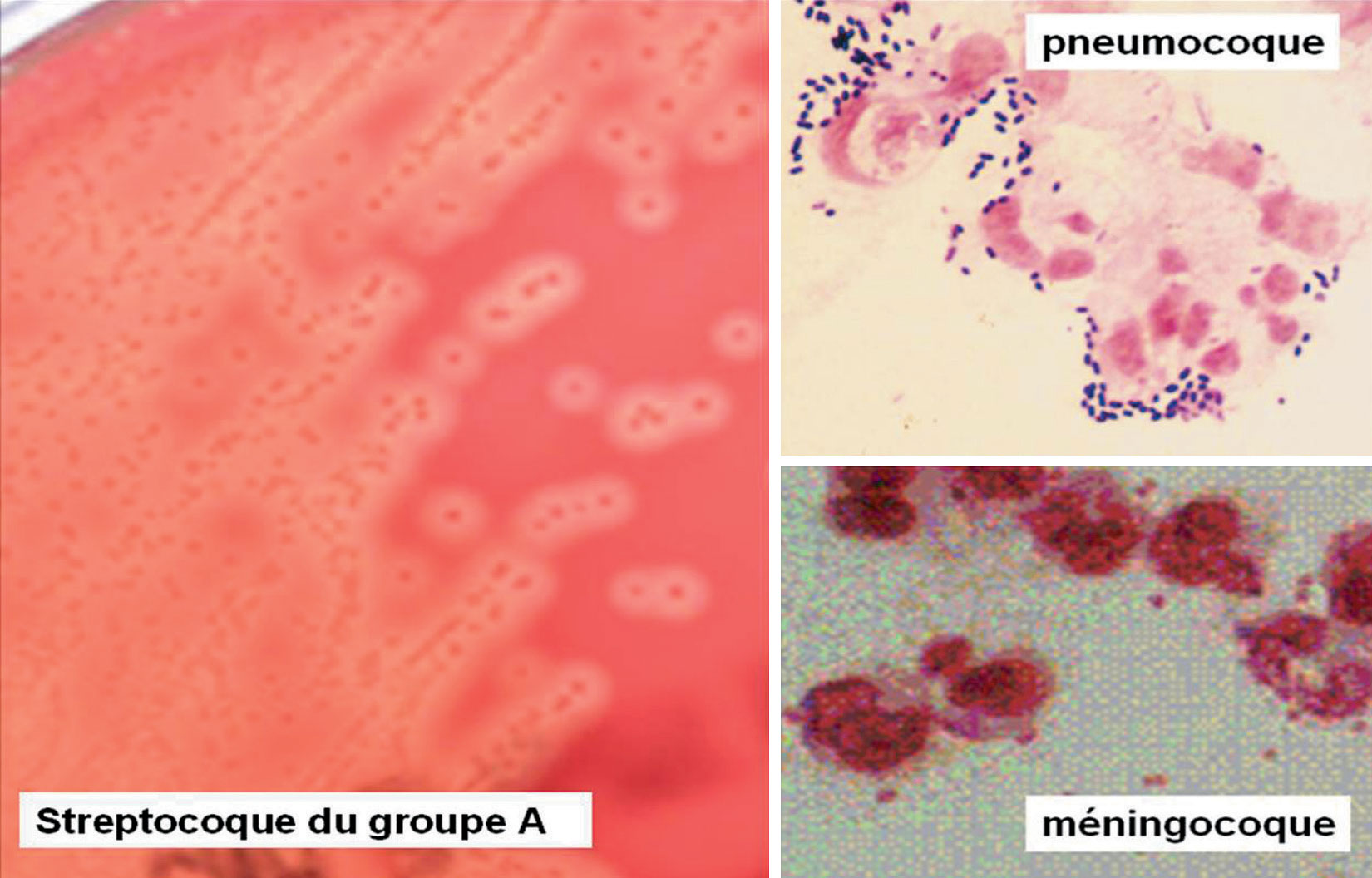
Examen direct au Gram (fig. 13.1)
Rendu de l’examen : < 1 heure.
Cocci Gram positif :
- diplocoques et chaînettes : streptocoques ;
- diplocoques lancéolés : pneumocoques ;
- diplocoques et amas : staphylocoques.
Cocci Gram négatif : diplocoques en grain de café : méningocoques.
Bacilles Gram négatif :
- entérobactéries (Escherichia coli, Klebsiella spp, salmonelles) ;
-
Haemophilus influenzae ;
-
Bordetella pertussis.
Bacille Gram positif : Listeria monocytogenes.
Cultures
Rendu de l’examen : 24 à 48 heures après la mise en culture du prélèvement.
Fréquence de positivité des hémocultures (intérêt d’une prescription fréquente chez l’enfant) :
- méningites purulentes : méningocoque = 40 %, pneumocoque = 75 % ;
- pyélonéphrites aiguës (si âge ≤ 3 mois) : 10 % ;
- pneumonies : < 10 %.
Seuil de détection à l’examen direct (ECBU, LCR) ↔ ≥ 104 UFC/mL à la culture.
Antibiogramme et concentration minimale inhibitrice (CMI)
Rendu de l’examen : 24 heures après l’obtention d’une culture.
Pour chaque antibiotique, des concentrations critiques sont établies de façon internationale sur la base des concentrations sériques obtenues après administration d’une posologie usuelle et d’une posologie maximale tolérée par l’individu.
La CMI est la plus faible concentration d’antibiotiques inhibant toute culture visible en 18–24 heures.
Une souche est dite :
-
sensible lorsque la CMI est inférieure à la concentration sérique obtenue à la suite d’administration d’une posologie usuelle ;
-
résistante lorsque la CMI est supérieure à la concentration sérique obtenue après administration d’une posologie maximale ;
- entre les deux valeurs, la souche est dite intermédiaire ; une efficacité thérapeutique peut cependant être envisagée dans des situations particulières où la bactérie peut être atteinte par un traitement local, ou par une augmentation de la dose usuelle ou grâce à une concentration physiologique particulière.
En pratique, l’antibiogramme est effectué par la méthode des disques qui mesure les diamètres d’inhibition de la croissance bactérienne, diamètres qui sont inversement proportionnels à la concentration d’antibiotique qui diffuse à partir du disque. La lecture peut en être automatisée. Des courbes de concordance ont été établies qui permettent d’estimer la concentration d’antibiotique en fonction du diamètre. Selon le diamètre observé, le résultat est ainsi rendu S, I ou R. L’avantage de cette méthode est sa simplicité, la possibilité de tester plusieurs antibiotiques sur une seule plaque de gélose et de détecter d’éventuelles interactions entre les différents antibiotiques (synergie ou antagonisme) entre deux disques voisins ainsi que des phénotypes de résistance par l’association de résistance à diverses classes d’antibiotiques.
La mesure de la CMI par bandelettes E-test® est plus précise. Elle peut être effectuée sur demande auprès du laboratoire. Elle s’effectue grâce à une bande de concentration graduée d’antibiotique et peut se faire dans certaines situations dès la primoculture au moment de l’ensemencement du prélèvement par exemple au cours des méningites (pneumocoque et bêtalactamines).
1
.
1
.
2
-
Résistance et données épidémiologiques actualisées
Définitions
Une résistance in vitro implique une forte probabilité d’échec thérapeutique.
Deux types de résistance :
- naturelle : ex. : mycoplasmes et bêtalactamines (absence de paroi) ;
- acquise : ex. : pneumocoque et pénicilline (diminution d’affinité des protéines de liaison à la pénicilline [PLP]).
La résistance aux bêtalactamines et aux macrolides est variable selon les pays et évolutive selon les politiques de santé publique à visée antibactérienne mises en œuvre.
Pneumocoque et Haemophilus influenzae b
Au cours de l’année 2011, une étude de portage nasopharyngé mettait en évidence, dans les infections des voies aériennes supérieures, une très importante réduction des souches de pneumocoques de sensibilité diminuée à la pénicilline.
Une telle évolution avait été permise par la généralisation du vaccin conjugué pneumococcique à 7 valences (au prix de l’émergence de sérotypes de remplacement notamment le 19A) et par une politique de communication concernant les impératifs de réduction de prescription des antibiotiques (« Les antibiotiques, ce n’est pas automatique ! »)
Depuis le remplacement en juin 2010 du vaccin 7 valences par le vaccin pneumococcique conjugué 13 valences (Prevenar 13®), la réduction du portage des sérotypes 19A et d’un grand nombre d’infections invasives liées à celui-ci, s’est trouvée confirmée sans qu’il ne soit actuellement (2014) précisé l’émergence significative de nouveaux sérotypes d’échappement.
Il a été observé parallèlement une diminution de la résistance acquise des Haemophilus influenzae b aux bêtalactamines par sécrétion de bêtalactamases ; celle-ci se réduisant en 2010 à 15 % des souches isolées avec une légère augmentation des souches résistantes à l’ampicilline par modification des PLP.
BLSE
Ces acquis devaient contraster avec le constat d’une émergence progressivement croissante d’entérobactéries productrices de bêtalactamases à spectre étendu (BLSE) dont la diffusion actuelle en milieu communautaire constitue un grave problème de santé publique.
L’incidence actuelle de ces bactéries multirésistantes a presque doublé en 2010, conduisant à une fréquence accrue de résistance des E. coli aux céphalosporines de 3e génération (C3G).
Les BLSE sont inhibées par les inhibiteurs de bêtalactamases tels que l’acide clavulanique, le sulbactam et le tazobactam, permettant leur détection sur antibiogramme.
Les gènes des BLSE sont portés par des plasmides hébergeant des gènes de résistance pour d’autres familles d’antibiotiques réduisant ainsi le panel des antibiotiques efficaces.
Parmi les facteurs de risques connus d’émergence des bactéries productrices de BLSE (4 à 9 % des E. coli urinaires communautaires en 2013), certains ont été précisés, au premier rang desquels chez l’enfant les prescriptions au cours des mois précédents de C3G (cefpodoxime proxétil, céfixime).
De tels constats conduisent à formuler des recommandations exigeantes de réduction de prescription des C3G en particulier au cours des infections des voies respiratoires hautes.
Le pourcentage de souches de E. coli productrices de BLSE augmente progressivement mais reste actuellement inférieur à 10 % en France. Les recommandations concernant la prise en charge de l’infection urinaire chez l’enfant devront s’adapter à l’évolution de ces résistances et conduire, le cas échéant, à la validation de nouveaux schémas thérapeutiques.

1/7