- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Anatomie du coeur
- 2 - Physiologie cardiovasculaire
- Version Enseignants
-
Version PDF

-
Contenu
- Evaluations
- Annexes
- Votre Avis
- Ressources Enseignants
2 . 6 - Le couplage excitation-contraction
Les impulsions électriques produites par le tissu nodal correspondent à des potentiels d’action générés par les cellules automatiques et conduits à grande vitesse vers les myocytes contractiles. Le myocarde est ainsi constitué de deux populations de cellules : les myocytes automatiques constituant le tissu nodal et à l’origine de l’automatisme cardiaque et les myocytes contractiles largement majoritaires assurant le travail mécanique.
L’excitation électrique des myocytes contractiles résulte de mouvements ioniques calciques et sodiques (dépolarisation) déclenchant le raccourcissement des protéines contractiles (troponine et myosine) à l’origine de la contraction myocardique. Toutes les cellules myocardiques contractiles dépolarisées au cours d’un instant bref se contractent de manière presque synchrone.
Après chaque activation, les cellules cardiaques demandent un certain temps avant de pouvoir être à nouveau stimulées; c'est la période réfractaire. Celle-ci est d'abord absolue, aucun stimulus, quelle que soit son intensité, ne pouvant alors entraîner de nouvelle dépolarisation. Elle devient ensuite relative, la dépolarisation pouvant alors être déclenchée par un stimulus de plus en plus faible au fur et à mesure que le temps s'écoule.
2 . 7 - La fonction cardiaque
Le « service rendu » par le cœur à l’ensemble des organes et tissus est un débit sanguin, apportant l’oxygène et les nutriments, et éliminant les déchets du métabolisme. Ce débit doit être fourni sous une certaine pression, permettant le réglage de la distribution sanguine dans chaque organe en fonction de ses besoins propres sans compromettre l’équilibre général. Cette pression dépend du débit cardiaque (Qc) et de la résistance circulatoire périphérique totale (RPT) :
P = RPT x Qc
2 . 7 . 1 - Le débit sanguin
Le débit cardiaque est le produit de la fréquence des battements cardiaques (Fc) par le volume d’éjection systolique (VES) :
Qc = Fc x VES exprimé en mL ou L/min
2 . 7 . 2 - Le volume d’éjection systolique
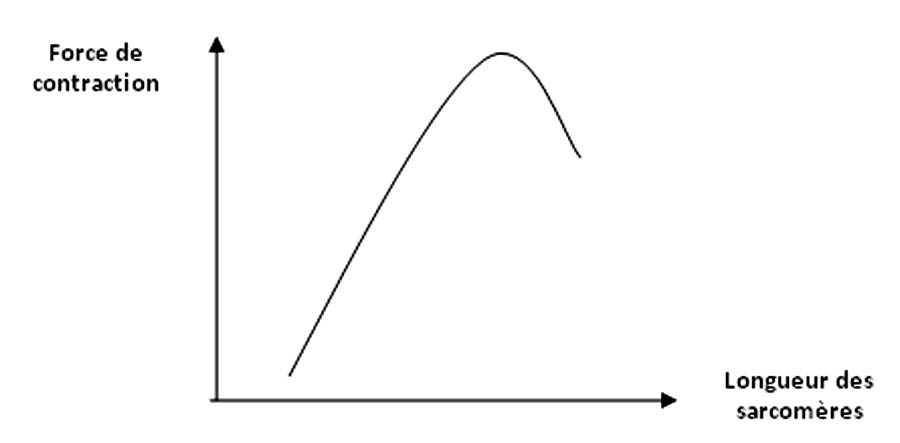
Le volume d’éjection systolique (volume sanguin éjecté par chaque ventricule par minute) dépend de la force de contraction du ventricule (ou «force d’éjection») et de l’ensemble des forces qui s’y opposent (postcharge). Cette force de contraction est réglée par un mécanisme intrinsèque (la Loi de Starling) et des mécanismes extrinsèques (système nerveux autonome, hormones, médicaments…).La Loi de Starling stipule que tout étirement des fibres myocardiques entraîne une augmentation de leur contractilité. Ainsi en cas d’augmentation du volume télédiastolique il existe une augmentation du volume d’éjection systolique et donc du débit cardiaque par augmentation de la force de contraction ventriculaire.
Figure 21: Loi de Starling
Le débit cardiaque peut être mesuré de différentes manières dont les plus utilisées sont la mesure par l’échographie cardiaque ou par cathétérisme droit (cf. examens complémentaires). Sa norme au repos est de 5L/min environ mais varie en fonction des conditions (effort, état d’hydratation, anémie, grossesse..). Pendant l’effort du fait d’une augmentation des besoins en oxygène, le débit cardiaque augmente grâce à une augmentation de la fréquence cardiaque et du VES pouvant atteindre une valeur de 30L/min. Souvent le débit cardiaque est indexé à la surface corporelle : on parle d’index cardiaque (IC) dont la norme est de 3,5L/min/m2.
Qc = 5L /min
IC = 3,5L /min/m2
L'éjection ventriculaire se fait presque entièrement pendant la première moitié de la systole et le remplissage des ventricules est achevé, en majeure partie, dans le premier tiers de la diastole : il y a donc une réserve de temps qui permet de maintenir un volume suffisant malgré une élévation de la fréquence cardiaque. En effet, l'éjection, comme le remplissage des cavités, ne seront que peu affectés par une diminution de la durée du cycle cardiaque. Pour des fréquences très élevées, la contraction auriculaire est primordiale dans le remplissage ventriculaire.
2 . 7 . 3 - Précharge et postcharge
La précharge correspond au sang qui entre dans les ventricules avant leur contraction. La postcharge est l’opposition à l’écoulement de sang lorsqu’il est éjecté du ventricule et qu’il rencontre la masse sanguine présente dans les vaisseaux. Le débit cardiaque varie avec ses 2 composantes : il diminue en cas d’augmentation de la postcharge (ex : hypertension artérielle, rétrécissement aortique, cardiopathie hypertrophique obstructive) et de diminution de la précharge (ex : déshydratation, hypovolémie) et augmente en cas de diminution de la postcharge et d’augmentation de la précharge.
2 . 7 . 4 - Adaptation à l’effort
Pendant l’effort, les besoins en oxygène augmentent. La quantité d’oxygène utilisée par un muscle est égale au produit du débit sanguin de ce muscle par la différence artérioveineuse en oxygène. A l’effort 2 mécanismes vont permettre d’augmenter les apports en oxygène au muscle :
- l’augmentation du débit sanguin des muscles
- l’augmentation de l’extraction d’oxygène par le muscle du sang qui le vascularise
- L’augmentation du débit sanguin du muscle sera possible par 2 mécanismes :
- L’augmentation du débit cardiaque
- La redistribution du sang des zones musculaires les plus inactives aux zones les plus actives
- L’augmentation de l’extraction d’oxygène par le muscle : au repos le muscle prélève une partie de l’oxygène présent dans le sang artériel. La différence artérioveineuse représente cette extraction. A l’effort, le muscle accroît son extraction sanguine en oxygène : la différence artérioveineuse augmente. Ce mécanisme est indépendant du muscle cardiaque. Cette adaptation musculaire peut être améliorée par un entraînement physique régulier comme lors de la rééducation cardiovasculaire chez les patients coronariens ou insuffisants cardiaques.
2 . 7 . 5 - Mécanismes régulateurs
Pour réguler le système cardiovasculaire en fonction des conditions physiologiques de nombreux mécanismes neurologiques et/ou humoraux interviennent parmi lesquels :
- Le système nerveux central
- Le système nerveux sympathique dont la stimulation augmente la fréquence cardiaque et la contractilité myocardique
- Le système nerveux parasympathique dont l’effet est inverse par rapport au système nerveux sympathique
- Des sécrétions hormonales.
7/7