- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Découverte de l'adénome hypophysaire devant un syndrome tumoral
-
2 - Découverte de l'adénome hypophysaire devant un syndrome d'hypersécrétion
- 2.1 - Hyperprolactinémie
- 2.2 - Acromégalie (excès d’hormone de croissance ou GH)
- 2.3 - Hypercorticisme (ou syndrome de cushing)
- 3 - Découverte de l’adénome hypophysaire devant un tableau d’insuffisance antéhypophysaire
- Points essentiels
- Version Enseignants
-
Version PDF

-
Contenu
- Annexes
- Votre Avis
- Ressources Enseignants
2 . 3 . 4 - Diagnostic biologique
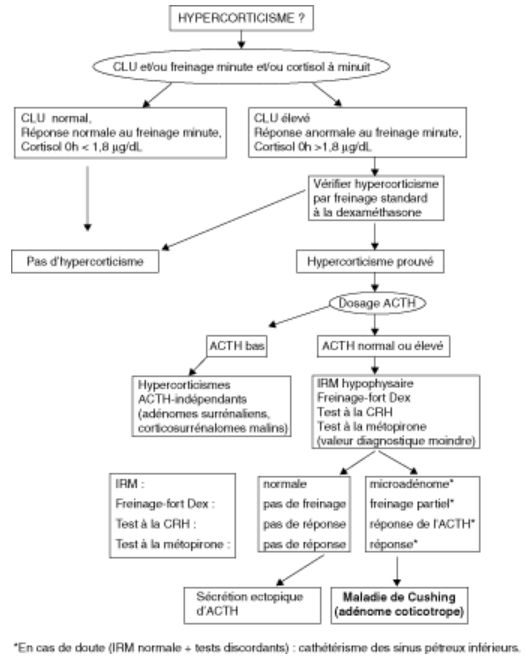
Le diagnostic biologique permet d’affirmer l’hypercorticisme (figure 12.4).
2 . 3 . 4 . 1 - Mise en évidence de la sécrétion excessive de cortisol
Le dosage plasmatique du cortisol matinal est peu utile (chevauchement des valeurs normales et de celles rencontrées dans le syndrome de Cushing). Une cortisolémie normale le matin n’élimine pas le diagnostic (+++).
La mesure du cortisol libre urinaire (CLU) est l’examen de choix car elle permet d’apprécier indirectement la quantité de cortisol produit sur l’ensemble du nycthémère (mesure réalisée sur plusieurs jours consécutifs car la sécrétion peut être fluctuante d’un jour à l’autre).
2 . 3 . 4 . 2 - Rupture du rythme circadien de sécrétion du cortisol
Le dosage du cortisol à minuit, moment où la concentration est physiologiquement minimale, est plus discriminatif que le dosage de cortisol le matin, mais il ne peut être réalisé que dans le cadre d’une hospitalisation. Une cortisolémie à minuit < 1,8 mg/dL (50 nmol/L) élimine un hypercorticisme ; à l’inverse, une cortisolémie à minuit > 7,2 mg/dL (200 nmol/L) l’affirme. De plus en plus de centres proposent la réalisation d’un cortisol salivaire à minuit, qui a l’avantage de pouvoir être fait en ambulatoire mais n’est pas actuellement remboursé.
2 . 3 . 4 . 3 - Perte du rétrocontrole
On observe la perte de rétrocontrôle des glucocorticoïdes exogènes sur la sécrétion d’ACTH hypophysaire (et donc de cortisol) suite à une absence de freinage.
Plusieurs modalités de « freinage » surrénalien peuvent être proposées. Elles utilisent un glucocorticoïde de synthèse très puissant, la dexaméthasone, qui n’est pas reconnue lorsque l’on dose le cortisol dans le sang ou dans les urines.
Test de freinage « minute » (+++)
Le test de freinage minute est le plus simple et peut être réalisé en ambulatoire.
La cortisolémie est mesurée le matin entre 6 et 8 heures après la prise orale de 1 mg de dexaméthasone la veille à 23 h.
Ce test permet de dépister la très grande majorité des syndromes de Cushing (grande sensibilité) mais sa spécificité est moins satisfaisante, des faux positifs (c’est-à-dire une absence de freinage) survenant chez 10 à 20 % des sujets indemnes de syndrome de Cushing.
Le seuil de cortisol au-delà duquel le test de freinage est considéré comme positif (en faveur du diagnostic) est variable selon les équipes :
- 5 mg/dL (140 nmol/L) classiquement ;
- 3,6 mg/dL (100 nmol/L) pour certains ;
- 1,8 mg/dL (50 nmol/L) actuellement.
Plus le seuil choisi est bas, plus la sensibilité du test (c’est-à-dire le nombre de personnes ayant vraiment la maladie dépistées par le test) augmente, mais plus la spécificité (c’est-à-dire le nombre de personnes saines considérées comme malades par le test) diminue. Dans la logique du dépistage, un seuil bas (1,8 mg/dL, 50 nmol/L) se justifie.
Test de freinage « faible »
Ce test est également souvent appelé freinage « standard ».
On recueille les urines pour la mesure du cortisol urinaire pendant 48 heures et le recueil se poursuit pendant les 48 heures suivantes pendant que 0,5 mg de dexaméthasone sont administrés toutes les 6 heures (soit 2 mg/j pendant 2 jours). Un CLU < 10 mg/j le dernier jour du test élimine le syndrome de Cushing.
2 . 3 . 4 . 4 - Stratégie d'exploration paraclinique
Le test de freinage minute à la dexaméthasone est le plus simple des tests de dépistage du syndrome de Cushing et sera proposé de première intention. Il est particulièrement utile pour éliminer un syndrome de Cushing devant des signes non spécifiques.
Chez des patients observants, on peut envisager de réaliser en première intention le dosage du CLU. Dans les autres cas, on réservera cette investigation aux patients non répondeurs lors du test du freinage minute.
Le test de freinage faible est utilisé pour confirmer le diagnostic d’hypercorticisme.
Fig. 12.4. Schéma du diagnostic biologique et étiologique de l’hypercorticisme
2 . 3 . 5 - Diagnostic étiologique
Ce diagnostic permet d’affirmer l’origine hypophysaire de l’hypercorticisme (cf. figure 12.4).
L’hypercorticisme étant établi (absence de freinage, absence de rythme nycthéméral du cortisol plasmatique et/ou CLU élevé), la première étape de l’enquête étiologique consiste à établir si l’hypercorticisme dépend ou non de l’ACTH. Cette étape repose sur le dosage de l’ACTH plasmatique. Une ACTH effondrée est en effet évocatrice d’un syndrome de Cushing d’origine surrénalienne (adénome ou corticosurrénalome malin). Elle impose alors la réalisation d’un scanner des surrénales. Des concentrations d’ACTH dans les valeurs normales (non effondrées en présence d’un hypercorticisme) ou élevées sont en faveur d’un hypercorticisme ACTH-dépendant.
Si le syndrome de Cushing est ACTH-dépendant, comment affirmer qu’il est en rapport avec un adénome hypophysaire corticotrope (et éliminer une sécrétion ectopique non hypophysaire d’ACTH) ?
Cette étape peut être particulièrement difficile car les adénomes corticotropes responsables de la maladie de Cushing sont généralement de petite taille (microadénomes). Leur mise en évidence à l’IRM peut donc ne pas être possible. Par ailleurs, les tumeurs neuroendocrines (TNE) non hypophysaires, responsables d’une sécrétion ectopique d’ACTH, sont parfois elles aussi de très petite taille et difficiles à mettre en évidence avec les moyens radiologiques conventionnels (carcinoïdes « occultes »). Dans la mesure où les concentrations d’ACTH sont souvent dans les mêmes zones au cours des deux pathologies, il faut souvent avoir recours à des tests plus sophistiqués.
Les arguments en faveur de l’adénome hypophysaire corticotrope, à l’origine de l’hypersécrétion d’ACTH (maladie de Cushing), sont :
- la présence d’un microadénome à l’IRM (dans la moitié des cas seulement), beaucoup plus rarement d’un macroadénome ;
- un test de freinage fort par la dexaméthasone (2 mg toutes les 6 h, soit 8 mg/ jour, pendant 2 jours) partiellement efficace : le cortisol plasmatique et le CLU diminuent ;
- un test à la CRH explosif : l’ACTH et le cortisol s’élèvent de façon exagérée ;
- un test à la métopirone positif (souvent explosif) : ascension de l’ACTH et du composé S.
En cas de doute, un cathétérisme des sinus pétreux inférieurs couplé à l’injection de CRH permet de trancher : dans la maladie de Cushing, on observe, avant et surtout après stimulation par la CRH, une concentration d’ACTH élevée dans les sinus pétreux inférieurs droit et gauche (premières veines de drainage de l’hypophyse), comparativement à celle d’une veine périphérique (du fait de la dilution ultérieure de l’ACTH dans le circuit vasculaire). À l’inverse, il n’existe pas de gradient d’ACTH pétro-périphérique en cas de tumeur sécrétante non hypophysaire (sécrétion ectopique d’ACTH).
2 . 3 . 6 - Éliminer les « pseudo-Cushing » par hypercorticisme fonctionnel
À part le diagnostic différentiel des syndromes de Cushing, il s’agit d’éliminer les « pseudo-Cushing » par hypercorticisme fonctionnel.
Ce sont le stress intense, les dépressions sévères, les psychoses et l’alcoolisme qui activent l’axe corticotrope et qui s’accompagnent d’une résistance relative et réversible aux glucocorticoïdes.
Ces « pseudo-Cushing » sont marqués par une élévation modérée du CLU et un test de freinage minute, voire un test de freinage standard, anormal. Cela peut être à l’origine de problèmes diagnostiques, en particulier chez les dépressifs et les éthyliques, lorsque la symptomatologie clinique est compatible avec le syndrome de Cushing (pseudo-syndrome de Cushing).
Un faisceau d’arguments cliniques (analyse critique des symptômes) et paracliniques, tel que le test d’hypoglycémie insulinique, permet de s’orienter (une réponse de l’axe corticotrope est présente dans les pseudo-syndromes, contrairement au syndrome de Cushing). Surtout, l’épreuve du temps et la réévaluation clinique et biologique des patients à distance, éventuellement après mise en route d’un traitement psychotrope adapté ou après sevrage alcoolique, permet souvent de trancher.
5/6