- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Puberté (enfance adolescence)
- 2 - Période d’activité génitale
-
3 - Ménopause et post ménopause
- 3.1 - Définition
- 3.2 - Physiologie
- 3.3 - Conséquences à court terme
- 3.4 - Suivi gynécologique
- 3.5 - Complications
- 3.6 - Traitement
- 4 - Bibliographie
-
Version PDF

-
Contenu
- Annexes
1 - Puberté (enfance adolescence)
1 . 1 - Définition et généralités
Définition : C'est l'ensemble des manifestations cliniques et biologiques qui mènent de la quiescence infantile à la capacité reproductive.
Plus précisément, la puberté désigne l'ensemble des phénomènes physiques et psychiques qui définissent le passage de l'état d'enfant à l'état d'adulte aboutissant à l’acquisition de la taille définitive et de la fonction de reproduction. Cette période, qui dure environ 4 ans, se caractérise par une accélération de la vitesse de croissance contemporaine de l'apparition des caractères sexuels secondaires.
Le développement pubertaire est contrôlé par des facteurs neuroendocriniens et endocriniens. Le déclenchement de la puberté est caractérisé par la réactivation de la fonction gonadotrope après une période de quiescence qui débute au 4-6ème mois post natal et dure toute l’enfance.
Les transformations corporelles de la puberté s’accompagnent et déclenchent des transformations psychiques chez l’enfant devenant adulte par le passage de l’adolescence et contribuent à la construction de son identité personnelle en particulier sexuelle. C’est l’apparition des premières règles chez la fille, des premières éjaculations chez le garçon qui signent véritablement l’avènement de la puberté vers 12 ans chez les filles, 14 ans chez les garçons.
En dehors de cela, les modifications somatiques pubertaires peuvent se regrouper en trois catégories : croissance staturale, évolution des caractères sexuels primaires (organes génitaux) et secondaires (voix, pilosité, seins, système musculaire).
La survenue d’une croissance staturale rapide inaugure la puberté. Cette croissance, dont le pic est actuellement plus précoce dans les milieux sociaux-économiques élevés, se situe vers 10 ans-10 ans et demi chez les filles et vers 12 ans – 12 ans et demi chez les garçons. Si le début de l’adolescence est ainsi clairement manifesté par l’apparition des caractères sexuels secondaires (stades I à V de Tanner) déclenchés par les processus neuro-hormonaux, sa terminaison dépend non seulement des mêmes facteurs qui provoquent l’arrêt de la croissance (soudure des cartilages), mais aussi de facteurs psychologiques individuels et sociaux, largement déterminants à notre époque, tant du point de vue nutritionnel qu’environnemental et culturel.
Ainsi, il existe une grande variabilité inter-individuelle des transformations pubertaires selon les époques, selon les régions, selon les peuples ; dans nos sociétés occidentales, on assiste à un abaissement de l’âge de la puberté, une accélération de la croissance, une élévation de la taille.
1 . 2 - Physiologie
La fonction secrétoire de l’ovaire devient mature.
Figure 1 :
Avant la puberté, deux phases d’activation de l’axe hypothalamo-hypophysaire se produisent :
- chez le fœtus à mi-gestation, la différenciation sexuelle concourt au développement du capital folliculaire.
- à la naissance, la disparition des oestrogènes maternels lève le rétrocontrôle et provoque une élévation de LH FSH et d’E2. C’est la crise génitale du nouveau-né.
Pendant toute l’enfance, cette fonction endocrinienne se stabilise.
La puberté surrénalienne (adrénarche) est le premier signe avant l’activation ovarienne.
La secrétion des androgènes surrénaliens (DHA et Delta-4 androsténedione) est augmentée. La pilosité pubienne se développe.
La puberté ovarienne correspond à une activation de l’axe hypothalamo-hypophysaire. Il y a une secrétion progressive de Gn-RH et une secrétion pulsatile de LH de plus en plus fréquente. La croissance folliculaire est stimulée ainsi que la secrétion d’oestrogènes. Ces derniers agissent alors sur les tissus cibles. Son mécanisme de déclenchement est encore aujourd’hui mal connu.
En fin de puberté, les mécanismes de feed-back négatif et positif apparaissent.
1 . 3 - Aspects cliniques de la puberté
Cette période comporte plusieurs types de modifications .
- Les modifications génitales : acquisition de la maturation sexuelle.
Les caractères sexuels secondaires se développent. Le bourgeon mammaire est le premier signe vers l’âge en moyenne de 10.9 ans (de 8.5 à 13.5 ans). La pilosité pubienne apparaît vers l’âge de 10.4 ans, puis la pilosité axillaire.
Les organes génitaux externes se modifient (horizontalisation vulvaire, développement des petites lèvres, présence d’une muqueuse luisante et rosée ainsi que de leucorrhées.)
L’utérus et les ovaires se développent et l’adolescente devient ménarche vers l’âge de 12.6 ans (de 10 à 15 ans). L’ovulation devient possible.
- Les modifications corporelles : poussée de croissance, modification de la silhouette et des proportions du corps
Sous l’influence de l’oestradiol, le gain statural est de 7 à 9 cm par an , alors qu’il était de 5 cm par an auparavant.. L’âge osseux progresse jusqu’à la période de fusion des cartilages de croissance. Le sésamoïde du pouce à 11 ans coïncide avec les premiers signes pubertaires.
- Les modifications psychiques : modifications de la personnalité et du comportement.
Le schéma corporel se modifie et des troubles relationnels peuvent apparaître.
Le début se situe en moyenne vers l'âge de :
- 9-10 ans pour les filles
- 12 ans pour les garçons.
Le processus dure environ 6 ans et est achevé, en moyenne vers 16 ans chez la fille, vers 18 ans chez le garçon.
1 . 4 - Évaluation du développement pubertaire en pratique courante
Elle est obtenue par des moyens simples : l’observation et des mesures.
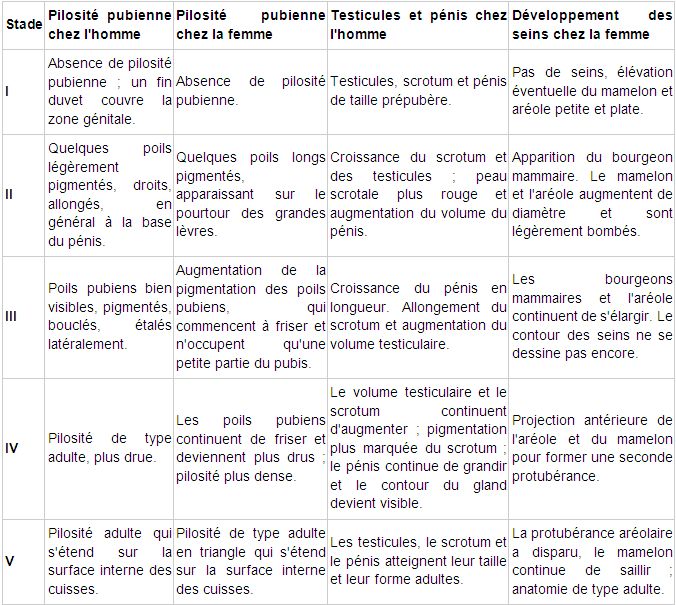
L’échelle de Tanner classifie en 5 stades les différentes étapes de la puberté.Les différents stades du développement pubertaire sont cotés de I (stade prépubère) à V (stade adulte).
Figure 2 : Échelle de Tanner
À cette évaluation clinique est associée une évaluation paraclinique pouvant comporter :
- une évaluation de la maturation squelettique avec la radiographie de la main et du poignet gauches (par convention internationale),
- une étude de l'aspect des organes génitaux internes chez la fille par l'échographie pelvienne,
Enfin, mais surtout pour l'étude d'anomalies, les examens biologiques sont d'une grande utilité (dosage LH FSH, test au LH-RH, dosage d’E2)
Le taux d’oestradiol augmente tout au long de la puberté ; cependant sa variabilité dans le cycle nycthémère en fait un marqueur souvent difficile à interpréter :
- stade P 1 (9-11 ans) = 9 pg/ml (0-29)
- stade P 2 = 18.3 pg/ml (7-38)
- stade P 3 =26.8 pg/ml (16-44)
- stade P 4 =50 pg/ml (18-79)
- stade P 5 =60 pg/ml (9 à 125)
Le test LH-RH montre des réponses variant avec le stade pubertaire : avant la puberté, vers 10 ans, le pic de FSH est de 6.4UI/I (1.4 à 11.5) et celui de LH à 2.9 UI/I (1.7 à 5). Tout au long de la puberté, la réponse de la FSH se modifie peu atteignant 6.6 UI/l (3 à 13) à la fin de la puberté, tandis que la réponse en LH augmente progressivement pour atteidre 18 UI/l en fin de puberté (3.5 à 40).
La grande variation individuelle des réponses rend l’interprétation du test difficile. Il faut retenir comme signe de début de puberté une non-augmentation de la réponse FSH avec une augmentation franche de la réponse LH.
1 . 5 - Anomalies du développement pubertaire
1 . 5 . 1 - La puberté précoce
Elle se définit par l’apparition d’un ou plusieurs caractères sexuels secondaires avant de l’âge de 8 ans . Elle peut être d’origine centrale ou périphérique.
La puberté précoce est dite vraie lorsqu’elle est d’origine centrale. Elle peut être complète ou correspondre uniquement au simple développement du bourgeon mammaire.
Dans 70 à 80 % des cas, elle est idiopathique. Dans les autres cas, elle est due à une lésion cérébrale.
La conduite à tenir consiste à :
- confirmer l’activité gonadique par la réalisation d’un frottis cervico vaginal, d’une échographie pelvienne et d’un dosage d’E2.
- affirmer l’origine centrale par un test LH-RH
- rechercher l’étiologie par la léalisation d’IRM et de scanner cérébral
- apprécier son évolutivité par une évaluation de la maturité squelettique
Le traitement a pour objectif de limiter le développement des caractères sexuels secondaires et la progression de la maturation osseuse par la prescription d’analogues LH-RH.
La puberté précoce d’origine périphérique est plutôt appelée pseudopuberté précoce. Elle peut être :
- isosexuelle . La sécrétion prématurée d’E2 déclenche le développement mammaire , vulvaire ainsi que des métrorragies. Le test LH-RH fait l’objet d’aucune réponse. Il faut rechercher une tumeur ovarienne ou surrénalienne.
- hétérosexuelle : Les androgènes surrénaliens sont secrétés anormalement ; la pilosité pubienne se développe excessivement ainsi que le clitoris.
1 . 5 . 2 - Les retards pubertaires
Ils sont définis par l’absence d’apparition des caractères sexuels secondaires après l’âge de 13 ans.
Ils sont dus à une insuffisance gonadique :
- primitive en cas de dysgénésie gonadique du syndrôme de Turner, de dysgénésie gonadique pure à caryotype normal, de déficit en 17 α hydroxylase.
- acquise par traitement chimiothérapique, chirurgical, ou par irradiation. On la retrouve également dans les maladies auto immunes, ou la galactosémie congénitale.
Ils peuvent être dus aussi à un hypogonadisme hypogonadotrope :
- organique (congénital ou acquis après lésion intracranienne, irradiation)
- fonctionnel (retard pubertaire simple, maladie chronique, endocrinopathie, anorexie)
Le traitement a pour objectif de permettre à l’enfant d’avoir un développement de ses caractères sexuels secondaires et d’obtenir une fertilité ultérieure. Il ne débute que lorsque la jeune fille a atteint les conditions physiologiques de la puberté normale : taille d’au moins 1m40, âge osseux d’au moins 11 ans. La prescription est à base d’oestroprogestatifs.
1/5