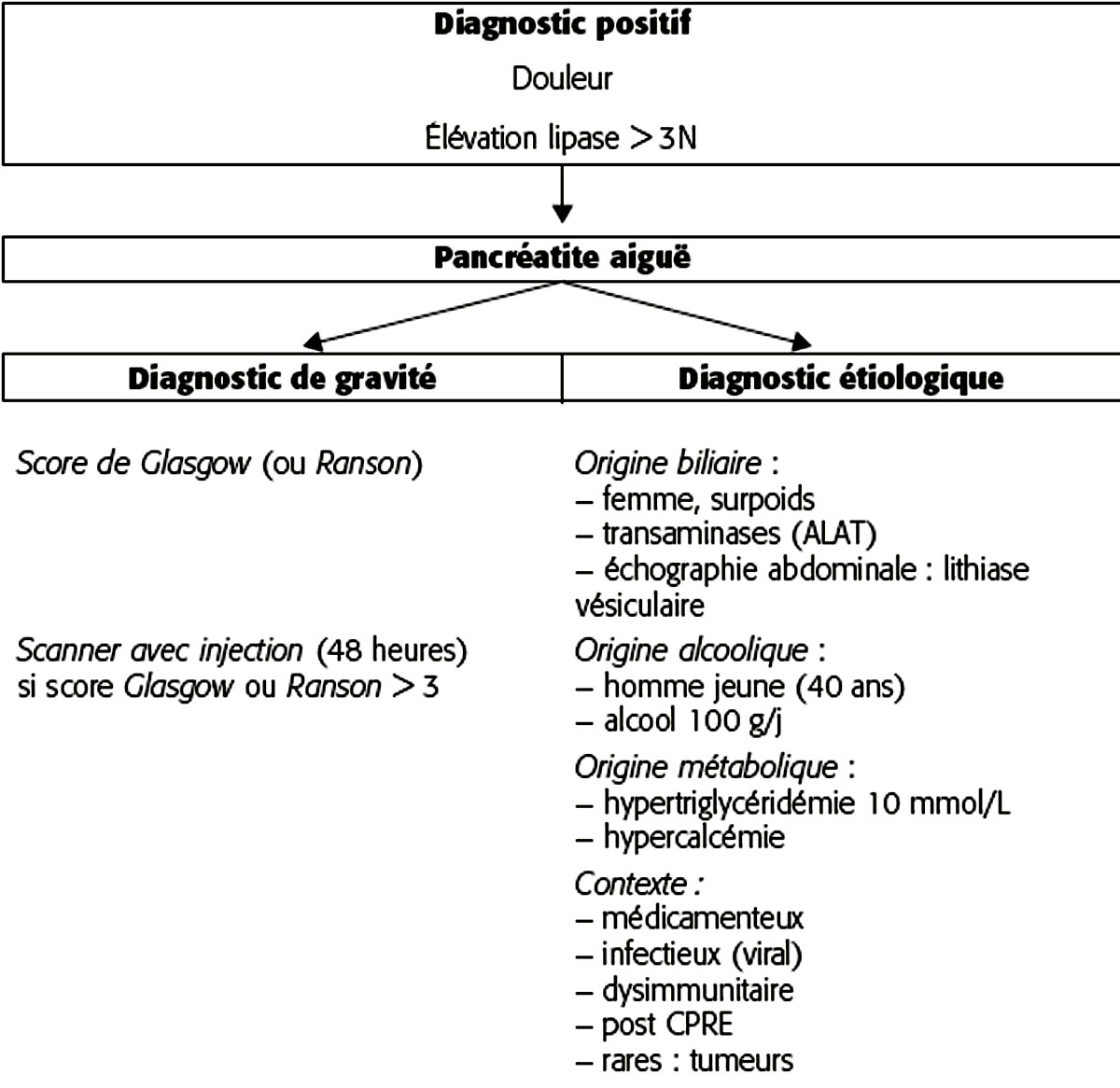
4 - Diagnostic étiologique
La migration d’un calcul biliaire dans le cholédoque ou une consommation chronique et prolongée d’alcool, représentent chacune environ 40 % des causes. Les 20 % restant sont dues à des causes nombreuses et variées dont la recherche dépend du contexte (tableau 25.V).
Le diagnostic étiologique de l’origine biliaire est essentiel afin de prévenir la récidive dont le moment et la gravité sont imprévisibles. Ce diagnostic repose sur des arguments cliniques, biologiques et d’imagerie. Les paramètres cliniques sont les facteurs de risque de la lithiase biliaire : âge > à 50 ans, sexe féminin, surcharge pondérale, multiparité, antécédents familiaux de lithiase biliaire (voir chapitre 24). Le risque est d’autant plus important que les calculs sont de petite taille (< 3 mm) et nombreux (4 ou plus) et que le canal cystique est large. La présence d’une lithiase vésiculaire au cours d’une pancréatite aiguë permet un diagnostic de forte présomption de l’origine biliaire. Le meilleur signe de migration lithiasique est la présence d’un pic d’hypertransaminasémie très précoce et très transitoire (< 48 heures). Ce pic est parfois important (jusqu’à 50 fois la limite normale supérieure) et prédomine sur les ALAT. En cas de PA, il est donc très important de doser systématiquement et très précocement les transaminases et de répéter ce dosage 48 heures plus tard pour observer la décroissance rapide. L’élévation de la bilirubine totale (> 40 μmol/L) traduit généralement le blocage d’un calcul dans l’ampoule de Vater. Un calcul cholédocien
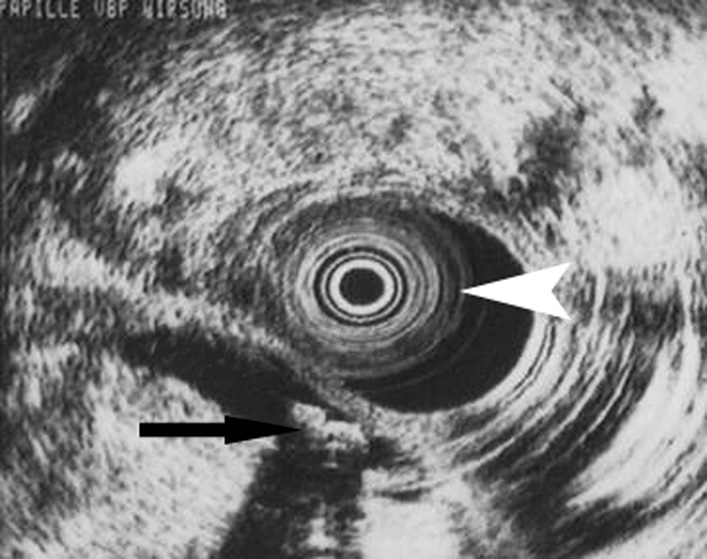
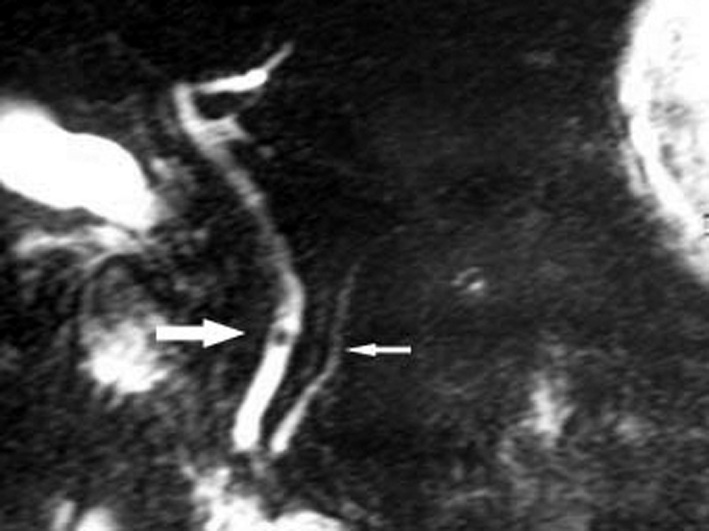
n’est pas toujours visualisé surtout si sa recherche est retardée au-delà de 48 heures après le début des symptômes. Les calculs restent rarement coincés dans la VBP. La mise en évidence d’une origine biliaire par imagerie doit s’envisager en urgence, pour faire le diagnostic étiologique et traiter une éventuelle lithiase enclavée dans l’ampoule. L’échographie est un examen rapide et efficace pour mettre en évidence une lithiase vésiculaire ou une dilatation de la voie biliaire principale. Le scanner a une mauvaise sensibilité pour le diagnostic de lithiase biliaire. En cas de doute, une écho-endoscopie ou une bili-IRM peuvent être envisagées (fig. 25.3 et 25.4).
La pancréatite aiguë alcoolique correspond dans la très grande majorité des cas (> 90 %) à une poussée inaugurale de pancréatite chronique calcifiante (voir chapitre 26). Lors des premières poussées de PA alcoolique, les signes de pancréatite chronique sont habituellement absents (calcifications pancréatiques, irrégularité des canaux pancréatiques) car ils apparaissent après plusieurs mois ou années d’évolution. L’interrogatoire (ni stigmatisant ni paternaliste), le contexte (homme, âge proche de 40 ans), la recherche des autres signes d’imprégnation alcoolique (VGM, GGT, autre maladie alcoolique, etc.) orientent vers ce diagnostic.
Pour retenir cette cause, il faut un alcoolisme prolongé (généralement > 10 années) et important (> 10 verres d’alcool par jour). La recherche des stigmates d’alcoolisme peut aider (macrocytose, élévation de la gamma-GT).
En l’absence de lithiase biliaire ou d’alcoolisme chronique, une PA survenant au delà de 50 ans doit être considérée comme d’origine tumorale jusqu’à preuve du contraire. Il peut s’agir d’un adénocarcinome comprimant le canal pancréatique principal ou d’une tumeur bénigne plus rare comme la tumeur intracanalaire papillaire mucineuse. Elle peut être responsable de crises récurrentes de pancréatite aiguë et est difficile à mettre en évidence. Le scanner et surtout l’IRM peuvent mettre en évidence des dilatations des canaux pancréatiques.
L’hypertriglycéridémie peut engendrer des crises de pancréatite aiguë. Les hyperlipoprotéinémies de type I ou V se compliquent de pancréatite aiguë dans 30 % des cas. On considère qu’un taux > 10 mmol/L est nécessaire pour attribuer une pancréatite aiguë à une hypertriglycéridémie.
L’hypercalcémie quelle qu’en soit la cause est une cause rare de pancréatite aiguë (1 %). La pancréatite aiguë complique 5 à 10 % des hyperparathyroïdies et sa pathogénie n’est pas encore clairement reconnue.
L’origine médicamenteuse de certaines pancréatites est certaine mais dans bien des cas, l’imputabilité est difficile à affirmer. La chronologie des faits par prise médicamenteuse par rapport à la PA doit être soigneusement reconstituée. Parmi les médicaments incriminés, on peut citer l’azathioprine et la 6-mercapto-purine, le chlorothiazide et le furosémide, les tétracyclines, les oestrogènes, l’acide valproique, le cimétidine, la méthyl-dopa. Il est surtout important de faire le diagnostic de pancréatite aiguë de façon rigoureuse (voir infra) et de ne pas considérer comme des PA une simple élévation de la lipasémie sans autre symptôme. Il ne faut doser la lipasémie qu’en cas de douleurs évocatrices de PA et non pas systématiquement sous prétexte qu’un médicament pancréato-toxique a été prescrit.
Les pancréatites aiguës infectieuses se rencontrent principalement au cours d’infection ourlienne, de cytomégalovirose en particulier dans le cadre d’infection à VIH, d’hépatite B, d’entérovirose (ECHO-virus et coxsackie). Les pancréatites bactériennes ou mycotiques sont rares.
Les parasitoses de type ascaridiose, distomatose, ou hydatidose peuvent entraîner des pancréatites aiguës au cours de la migration des larves à travers le sphincter d’Oddi.
Les pancréatites post-opératoires se voient essentiellement après chirurgie biliaire ou gastrique. On y assimile les pancréatites aiguës secondaires à une cholangiopancréatographie rétrograde endoscopique, observées dans environ 5 % des cas. Les pancréatites aiguës post-traumatiques correspondent le plus souvent à des traumatismes fermés au cours d’accident d’automobile ou de bicyclette par écrasement de l’isthme pancréatique sur l’axe rachidien. Il existe de nombreuses autres causes, plus rares : pancréatite auto-immune (association parfois avec un lupus érythémateux, une maladie de Gougerot- Sjögren, une maladie de Crohn ou une rectocolite hémorragique mais bien souvent on ne trouve pas d’affection auto-immune associée…).
Le pancréas divisum constitue peut-être une cause de pancréatite aiguë récurrente bien que ce fait soit discuté par certains. La fréquence du pancréas divisum dans la population générale est d’environ 5 % mais elle peut aller jusqu’à 23 % des cas de pancréatite aiguë.
Dans 10 à 20 % des cas environ, la pancréatite aiguë reste sans cause et est appelée idiopathique.
La recherche des autres causes citées précédemment ne revêt aucun caractère urgent puisqu’il n’y a pas de traitement spécifique en dehors de l’hypertriglycéridémie et de l’hypercalcémie (tableau 25.VI).
Vidéo.