3
.
2
-
Diagnostic de gravité
C’est un élément important dont découle l’indication du transfert dans un centre de réanimation. Cette gravité peut être liée au terrain, à la cause de la décompensation, à l’état clinique du malade, à l’importance du retentissement viscéral ou à l’importance des désordres de l’hématose. Les éléments cliniques l’emportent toujours sur les résultats biologiques (tableau II).
3
.
3
-
Traitement
Le traitement est médical, avec ou non recours à la ventilation mécanique. Sur le plan médical, le traitement est d’abord celui de la cause de l’IRA : antibiothérapie adaptée à une pneumonie communautaire, drainage d’un pneumothorax, traitement d’une embolie pulmonaire, traitement d’un bronchospasme, etc.
En dehors du traitement étiologique, le traitement symptomatique comprend une désobstruction bronchique, la poursuite de l’oxygénothérapie, la correction des troubles hydroélectrolytiques, la correction des troubles cardiovasculaires et les anticoagulants.
3
.
3
.
1
-
Désobstruction bronchique
La désobstruction bronchique fait appel aux bronchodilatateurs, éventuellement à la corticothérapie, aux fluidifiants bronchiques. C’est un préalable à l’efficacité de l’oxygénothérapie.
3
.
3
.
2
-
Oxygénothérapie
La règle de prescription est que l’oxygénothérapie est indiquée dans toutes les IRA dès lors que la SpO2 (ou la SaO2) est inférieure à 90 % (PaO2 inférieure à 60 mmHg) et le débit d’oxygène administré en continu doit être juste suffisant pour ramener cette valeur au-dessus de 92 %.
Le risque d’aggravation d’une éventuelle hypercapnie n’est jamais une contreindication à l’oxygénothérapie et ne modifie pas la règle de prescription. La correction de l’hypoxie est un objectif prioritaire. La correction de l’hypercapnie n’est jamais une urgence.
Les modalités précises de l’oxygénothérapie sont définies dans EN SAVOIR PLUS : Procédure : Oxygénothérapie dans l’IRA.
L’oxygène est un médicament qui obéit à des règles de prescriptions. L’oxygénothérapie consiste à enrichir en oxygène le mélange inhalé, de 21 % (air ambiant) jusqu’à 100 % (oxygène pur).
Indications
L’oxygénothérapie est indiquée dans toutes les anomalies du transport ou de l’utilisation de l’oxygène : insuffisance respiratoire aiguë, état de choc, anémie aiguë, anomalie de l’hémoglobine, anomalie de l’utilisation cellulaire de l’oxygène.
L’objectif de l’oxygénothérapie est de corriger l’hypoxémie artérielle pour in fine assurer une oxygénation tissulaire correcte.
Elle est formellement indiquée chez tout malade ventilant à l’air ambiant et dont la SaO2 est inférieure à 90 % et la PaO2 inférieure à 60 mmHg.
Contre-indications
Il n’y a pas de contre-indication à l’oxygénothérapie. L’hypercapnie, quand elle s’aggrave sous oxygénothérapie, ne rend nécessaire qu’une surveillance et une conduite à tenir particulière, notamment lors de la décompensation aiguë des bronchopneumopathies chroniques.
Méthodes d’administration
L’oxygène est prescrit toujours en continu, par l’intermédiaire de lunettes, d’une sonde nasale, d’un masque, d’une technique de ventilation mécanique. Sauf en ventilation mécanique, la concentration en oxygène administrée (FiO2) n’est pas strictement contrôlée et dépend du débit et de la ventilation minute du malade, le degré d’humidification est très faible.
Lunettes
Confortables, elles ne permettent pas des FiO2 élevées du fait de la ventilation par la bouche. Elles assèchent les fosses nasales. Elles sont réservées aux situations cliniques stables nécessitant un petit débit d’oxygène.
Sonde nasale
Elle permet des FiO2 plus élevées si l’extrémité de la sonde est bien positionnée au-dessus de la glotte. Elle doit être introduite dans une narine et enfoncée jusqu’à ce que le malade tousse, elle est alors retirée de 2 cm de façon que l’extrémité distale de la sonde soit dans l’oropharynx. On peut aussi introduire une longueur de sonde égale à la distance qui sépare la narine du lobe de l’oreille. La sonde nasale assèche l’oropharynx et la glotte et irrite les fosses nasales.
Masques
Ils permettent les FiO2 les plus élevées et les moins mal contrôlées. L’humidification est bonne. Ils doivent être utilisés dans les situations instables nécessitant des FiO2 importantes. On distingue les masques a venturi, permettant des FiO2 de l’ordre de 40 à 60 % et les masques à haute concentration avec ballon réservoir, permettant des FiO2 supérieures à 60 % voire égales à 1.
Surveillance
Elle s’effectue principalement par l’oxymétrie de pouls (SpO2) dont la fiabilité est largement suffisante en pratique. Un contrôle gazométrique est utile avant la prescription d’oxygène pour disposer d’un gaz du sang de référence, et dans les deux heures qui suivent le début de l’administration pour contrôler le résultat sur la PaO2 et la PaCO2.
Arrêt
L’oxygénothérapie est arrêtée dès que la situation clinique le permet et après avoir contrôlé la stabilité de la SpO2 supérieure à 92 % sans oxygène.
Cas particulier
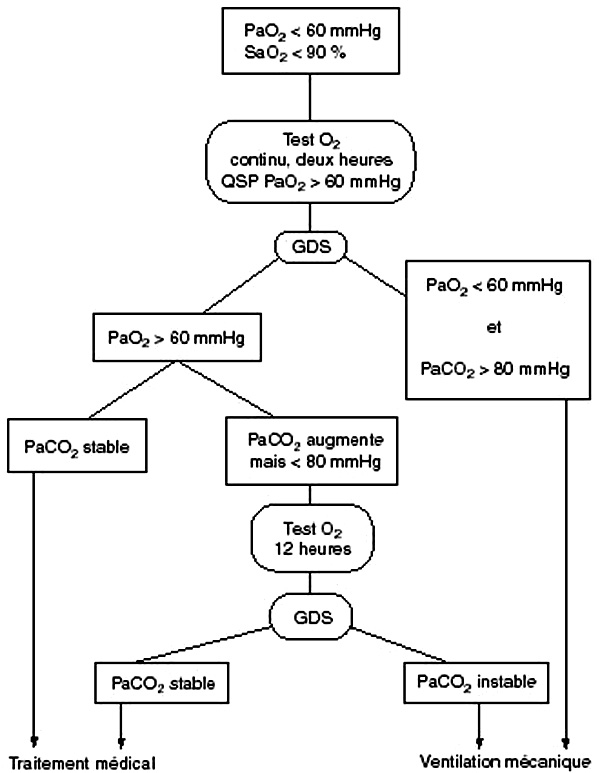
Dans les décompensations respiratoires aiguës des bronchopneumopathies chroniques, il existe un risque d’aggraver l’hypercapnie. Ce risque est limité et ne doit ni contre-indiquer, ni retarder, ni faire prescrire en discontinu, ni faire interrompre l’oxygénothérapie, qui est indiquée dans les mêmes conditions que dans les autres insuffisances respiratoires aiguës. Les mécanismes de l’augmentation de la PaCO2 sous oxygénothérapie sont multiples. L’hypoventilation, du fait de la disparition du stimulus hypoxique, est le plus classique. Elle est néanmoins transitoire et modérée. Elle est limitée par la stimulation du centre inspiratoire central quand la PaCO2 augmente et quand le pH diminue. Deux autres mécanismes sont souvent dominants, la modification des rapports VA/Q avec augmentation de l’effet espace mort et de l’effet Haldane : l’oxyhémoglobine est moins apte à transporter du CO2 que l’hémoglobine réduite, ce qui augmente la fraction dissoute du CO2 et donc la PaCO2. La correction de l’hypoxémie nécessite en règle des débits faibles, de 2 à 3 litres/min, à la sonde nasale, et quelques précautions. Elle nécessite au préalable un test à l’oxygène (Fig. 1.6). Un test à l’oxygène est réalisé lors du début de l’oxygénothérapie, en deux temps. Il consiste en l’administration continue d’oxygène par une sonde nasale à un débit suffisant pour obtenir une PO2 au moins égale à 60 mmHg et une saturation au moins égale à 92 %. Après deux heures, un gaz du sang est pratiqué et trois situations sont possibles :
– dans la situation la plus favorable, l’hypoxémie est corrigée, la PO2 est supérieure à 60 mmHg, la PaCO2 n’a pas augmenté : l’oxygénothérapie et le traitement médical doivent être continués ;
– à l’opposé, après deux heures d’oxygène, il apparaît difficile de corriger l’hypoxémie. La PO2 reste inférieure ou égale à 60 mmHg et la PaCO2 augmente d’une manière importante et devient supérieure à 80 mmHg. Dans ces conditions, il faut recourir à la ventilation mécanique en priorité non invasive ;
– très fréquemment, la situation au terme des deux heures est intermédiaire : l’hypoxémie est corrigée mais la PaCO2 a augmenté. Il faut continuer à observer le malade pendant une période de douze heures : si la PaCO2 est stable (elle augmente de moins de 10 mmHg durant cette période), le traitement médical peut être continué. À l’inverse, si la PaCO2 est instable, augmente de plus de 10 mmHg durant cette période ou dépasse 80 mmHg, le recours à la ventilation mécanique sera nécessaire.
Pour en savoir plus
Bateman NT, Leach RM. ABC of oxygen. Acute oxygen therapy. Br Med J 1998 ; 317 : 798-801.
Shapiro AB, Harrison RA, Cane RD, Kowlovski-Templin R. Hypoxémie et oxygénothérapie. In : Gaz du sang, applications cliniques. Paris : Frison-Laroche, 1992 : 103-36.
3
.
3
.
3
-
Ventilation mécanique
Le véritable intérêt de la ventilation mécanique est de mettre les muscles respiratoires au repos, le ventilateur prenant en charge tout ou partie du travail ventilatoire du malade. Sa fonction essentielle est donc de suppléer à la faillite de la fonction pompe du poumon. Elle permet aussi de corriger, plus ou moins complètement, l’hypoxémie, l’hypercapnie et l’acidose respiratoire. L’objectif prioritaire reste toujours la correction de l’hypoxémie. La correction de l’hypercapnie n’est ni une obligation, ni une urgence. La PaCO2 doit baisser lentement de façon à éviter de passer brutalement d’une situation d’acidose ventilatoire à celle d’une alcalose métabolique et ventilatoire, qui a des inconvénients majeurs. En aucun cas, la ventilation mécanique ne doit être augmentée d’une façon déraisonnable en prenant le risque d’un retentissement hémodynamique et de lésion barométrique pour obtenir à tout prix une PaCO2 normale. La ventilation mécanique peut être pratiquée soit par des techniques non invasives (VNI), avec un masque facial, nasal ou nasobuccal, soit par des techniques invasives, telles que l’intubation trachéale ou nasotrachéale, parfois la trachéotomie. Dans toutes les situations qui n’indiquent pas un recours immédiat à l’assistance ventilatoire, donc en l’absence de risque vital immédiat, et chez un malade conscient ne présentant pas de trouble de conscience et coopérant, il faut d’abord essayer la ventilation non invasive, qui a montré son efficacité. Elle peut être pratiquée d’une façon discontinue plusieurs heures par jour par séances de 30 minutes à 1 heure. Elle doit être conduite en milieu de réanimation et nécessite souvent la présence d’une infirmière ou d’un kinésithérapeute à côté du malade. L’échec de la VNI, qui doit être rapidement jugé sur des critères cliniques et gazométriques simples, conduit à recourir à la ventilation invasive après avoir intubé le malade. Les modes ventilatoires utilisés peuvent être identiques dans les deux techniques, invasives ou non invasives. On utilise soit une technique à débit contrôlé qui permet de garantir le volume courant administré au malade, soit une technique de pression assistée, qui est moins agressive et permet d’aider le malade de façon synchrone à sa propre ventilation. Le choix de ces techniques est une affaire de spécialiste. Les indications et contre-indications respectives de la ventilation non invasive et invasive sont reportées sur le tableau III .
7/8