- Pré-requis et Objectifs
-
Cours
-
Contenu
- 1 - Rappels fondamentaux - Physiopathologie
- 2 - Sémiologie analytique
- 3 - Examen clinique
- 4 - Examens complémentaires
- 5 - Diagnostic étiologique
- Points essentiels
-
Version PDF

-
Contenu
- Annexes
5 - Diagnostic étiologique
À l’issue de l’interrogatoire et de l’examen clinique, le diagnostic topographique peut être établi le plus souvent. Des examens complémentaires sont réalisés pour confirmer ce diagnostic.
5 . 1 - Grand vertige unique
Il s’agit d’un vertige rotatoire, de début brusque, durant plusieurs jours, disparaissant progressivement en quelques semaines, accompagné de nausées et de vomissements, sans troubles cochléaires, sans antécédents. La guérison se fait le plus souvent par compensation à partir des informations du vestibule opposé, alors que le vestibule pathologique reste déficient. La mobilisation active de la tête est indispensable pour activer cette compensation. C’est pourquoi la prescription de médicaments antivertigineux doit être la plus brève possible (en général 2 à 4 jours). On peut prescrire des antiémétiques pour lutter contre le syndrome neurovégétatif ressenti comme très pénible.
5 . 1 . 1 - Syndrome harmonieux : examen clinique
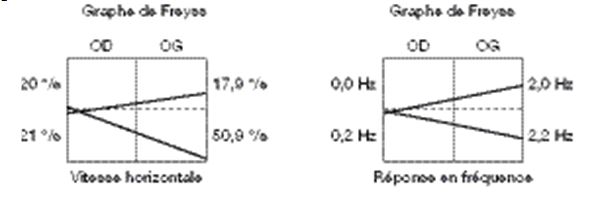
Le diagnostic le plus probable est la névrite vestibulaire, dont l’origine virale (oreillons, zona auriculaire ou autres virus neurotropes) est probable, mais non certaine en l’absence d’autres signes d’atteinte virale. D’autres étiologies ont été envisagées (vasculaires). La vestibulométrie montre une aréflexie unilatérale. La guérison spontanée apparaît en 4 à 6 semaines sans traitement, par compensation d’origine cérébelleuse. Elle est favorisée par la rééducation vestibulaire (figure 4).
Figure 4 : En cas de névrite vestibulaire, la réactivité du vestibule atteint est nulle, comme l’objective la vestibulométrie sur le diagramme ci-dessus
La symptomatologie est identique dans des contextes cliniques différents :
- fracture transversale du rocher (translabyrinthique). Dans ce cas, le vertige est associé à une surdité totale unilatérale (cophose) : destruction cochléovestibulaire. Une intervention pour fermer l’éventuelle brèche osseuse de l’oreille interne après bilan scanographique s’impose ;
- otite chronique cholestéatomateuse entraînant une labyrinthite (destruction cochléovestibulaire) : l’exérèse chirurgicale du cholestéatome s’impose en urgence. Il faut rechercher à l’otoscopie une perforation postérosupérieure (cf. cholestéatome) et un signe de la fistule ;
- thrombose de l’artère auditive interne : destruction cochléovestibulaire ;
- hémorragie intravestibulaire ; destruction cochléovestibulaire ;
- syndrome de Wallenberg. Il se manifeste également par un vertige intense, unique, à début brusque, mais il s’accompagne d’une riche symptomatologie neurologique :
- paralysie vélo-pharyngolaryngée ipsilatérale à la lésion (troubles de la déglutition),
- anesthésie de l’hémiface ipsilatérale et de l’hémicorps controlatéral,
- syndrome cérébelleux.
5 . 1 . 2 - Syndrome dysharmonieux : de diagnostic étiologique plus difficile
L’ infarctus cérébelleux peut simuler la névrite vestibulaire. Les signes neurologiques sont souvent discrets, en particulier les signes cérébelleux, mais certains éléments sont capitaux pour le diagnostic :
- instabilité majeure et céphalées sont toujours présentes ;
- le nystagmus est différent : multidirectionnel, persistant à la fixation ;
- notion d’antécédents vasculaires.
L’IRM est de mise en urgence.
5 . 2 - Vertiges paroxystiques
5 . 2 . 1 - Vertiges intenses durant quelques heures
5 . 2 . 1 . 1 - Maladie de Menière
Il s’agit de vertiges intenses rotatoires, durant quelques heures, sans facteur déclenchant, itératifs, accompagnés de surdité, avec éventuellement diplacousie (distorsion de hauteur du son sur l’oreille atteinte et hyperacousie douloureuse), d’acouphènes de tonalité grave à type de bourdonnements, de troubles neurovégétatifs et parfois de plénitude de l’oreille.
Entre les crises, le sujet est asymptomatique.
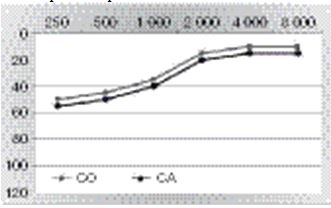
Cette triade symptomatique (vertige, acouphène et surdité), d’évolution paroxystique, est caractéristique. Elle est due à un hydrops labyrinthique : augmentation de la pression endolymphatique dont témoigne la sensation de plénitude de l’oreille. Sa cause est le plus généralement inconnue. Au cours de l’évolution de la maladie, l’audition s’aggrave progressivement, aboutissant à une surdité unilatérale sévère prédominant sur les fréquences graves au début (figure 5), puis à courbe plate. Les vertiges finissent par disparaître et peuvent être remplacés par une symptomatologie proche des « drop attack » : crise otolithique de Tumarkin. La maladie se bilatéralise chez 10 % des patients.
Figure 5 : Audiométrie tonale, oreille droite chez un patient présentant une maladie de Menière
Le traitement de la crise vertigineuse :
- anti-vertigineux :
- par voie parentérale : acétyl-leucine (par ex. Tanganil), scopolamine en patch (par ex. Scopoderm TTS),
- par voie orale : méclozine (par ex. Agyrax), diphénhydramine (par ex. Nautamine), acétyl-leucine (par ex. Tanganil), sulpiride (par ex. Dogmatil) ;
- anxiolytiques ; ils entraînent une dépression du système vestibulaire.
Le traitement de fond :
- réduction de l’hydrops :
- bêtahistines (par ex. Serc),
- corticoïdes,
- diurétiques,
- substances hyperosmotiques dont l’effet est transitoire : glycérol par voie orale, mannitol en perfusion,
- régime de restriction hydrique et régime hyposodé ;
- indications chirurgicales : en cas de vertige violent et subintrant et après échec du traitement médical, une intervention chirurgicale peut être proposée :
- à visée pressionnelle : ouverture du sac endolymphatique (cette intervention ne détruit pas l’audition mais les résultats sont inconstants),
- section du VIII vestibulaire (n’altère pas l’audition),
- labyrinthectomie en cas de surdité importante : cette intervention détruit définitivement l’audition,
- labyrinthectomie chimique (gentamycine : instillée dans la cavité tympanique) préconisée également en cas de surdité importante.
5 . 2 . 1 . 2 - Vertiges récurrents
Dans quelques cas, ces vertiges peuvent ne pas être associés aux symptômes cochléaires mais précéder une authentique maladie de Menière complète. Le traitement est semblable.
5 . 2 . 2 - Vertiges durant quelques secondes
5 . 2 . 2 . 1 - Vertige positionnel paroxystique bénin (VPPB)
Sensation vertigineuse brève, stéréotypée, avec facteur positionnel déclenchant.
C’est le vertige le plus typique et également le plus fréquent.
Le sujet se plaint de vertiges rotatoires intenses, de brève durée (20 à 40 secondes), apparaissant le plus souvent en décubitus latéral (pouvant réveiller le patient en pleine nuit, lorsqu’il se retourne dans son lit), mais également en orthostatisme lorsqu’il lève ou baisse la tête.
L’examen labyrinthique est normal. Ce vertige ne s’accompagne pas de trouble cochléaire. Le diagnostic repose essentiellement sur la positivité de la manœuvre de Dix et Hallpike.
Il est dû à une canalolithiase : dépôt d’otoconies dans le canal semi-circulaire postérieur le plus souvent. Dans une position caractéristique, cette canalolithiase entraîne une déflexion cupulaire sous l’accélération de la pesanteur.
Une manœuvre de basculement du sujet permet de guérir définitivement en une seule séance ce patient (manœuvre de Sémont).
Il existe d’autres vertiges positionnels moins stéréotypés (autres canaux, otolithes…).
5 . 2 . 2 . 2 - Vertiges positionnels paroxystiques d’origine centrale
Leur diagnostic repose sur la non-conformité sémiologique du nystagmus de la manœuvre de Dix et Hallpike (latence, durée, position, sens…). Un nystagmus positionnel horizontal durant autant que dure la position et changeant de sens selon le côté sur lequel le patient se couche (nystagmus dit de position) impose une imagerie par IRM.
5 . 2 . 3 - Vertiges paroxystiques durant quelques minutes
Ils sont de diagnostic plus difficile. On retrouve le plus souvent un terrain migraineux.
Chez l’adulte, il s’agit de la « migraine basilaire » ou d’un équivalent migraineux.
Chez l’enfant, ils sont plus stéréotypés. L’enfant joue aux côtés de sa mère puis brutalement fait une chute, pleure, en disant que tout tourne autour de lui et se remet à jouer comme si rien ne s’était passé. Il s’agit du « vertige paroxystique de l’enfant » ou syndrome de Basser. Dans ce cas, l’examen neurologique qui doit être extrêmement rigoureux reste normal ; au moindre doute il faut demander une imagerie pour éliminer une tumeur de la fosse postérieure.
5 . 3 - Sensations vertigineuses permanentes ou troubles de l’équilibre
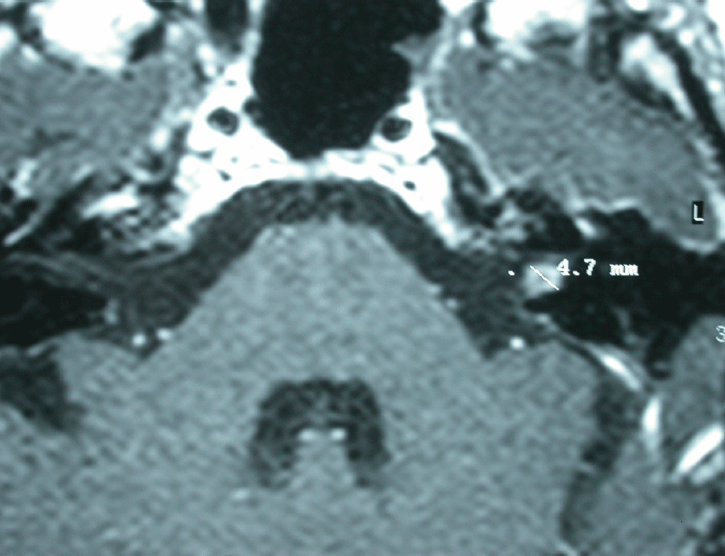
On peut évoquer un neurinome de l’acoustique en cas de surdité unilatérale progressive et d’acouphènes aigus associés. Malgré la gravité de cette affection, le vertige est paradoxalement peu intense. Le plus souvent, il existe une instabilité. Il peut très rarement simuler une maladie de Menière ou un grand vertige unique. La surdité de caractère rétrocochléaire à l’enregistrement des potentiels évoqués auditifs et l’aréflexie aux épreuves caloriques doivent faire évoquer le diagnostic et demander une IRM de la fosse postérieure (figure 6).
Figure 6 : IRM injectée de l’angle pontocérebelleux révélant un petit neurinome de l’acoustique dans le méat acoustique interne gauche
Si la surdité est bilatérale, il peut s’agir d’une atteinte vestibulaire ototoxique : les troubles de l’équilibre sont permanents. L’étiologie la plus fréquente est la prise de substances ototoxiques.
5/5