- Pré-requis et Objectifs
- Cours
- Annexes
1 - Argumenter les principales hypoyhèses diagnostiques
1 . 1 - Définition
L’ictère est caractérisé par une coloration jaune à bronze, généralisée, des téguments, due à une augmentation de la bilirubinémie. La bilirubinémie normale est inférieure à 20 µmol/L. Une bilirubinémie comprise entre 20 et 40 µmol/L est anormalement élevée mais cette élévation est indétectable par l’inspection du patient. L’ictère apparaît lorsque la bilirubinémie dépasse 40 µmol/L. Un ictère léger, ou débutant, est visible en regard de la sclère oculaire, endroit le plus clair des téguments.
1 . 2 - Mécanismes d’augmentation de la bilirubinémie
Chez le sujet normal, la bilirubine est trouvée dans le plasma sous deux formes : une forme non conjuguée dont la concentration ne dépasse pas 15 µmol/L, et une forme conjuguée à l’acide glucuronique dont la concentration ne dépasse pas 5 µmol/L.
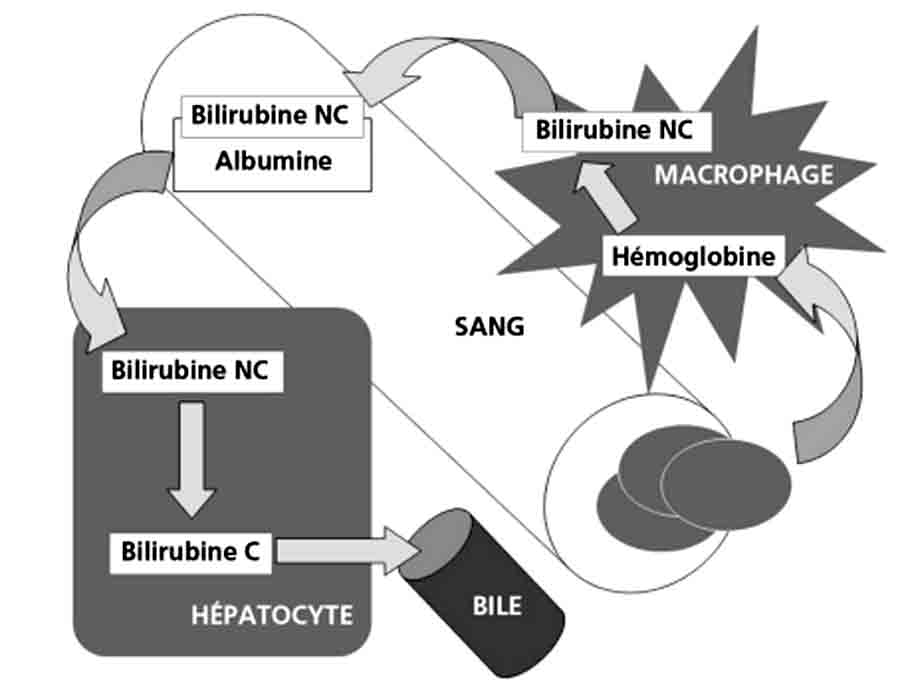
À l’état normal, la principale source de bilirubine plasmatique est le macrophage où prend place la dégradation de l’hémoglobine des hématies sénescentes (fig. 36.1).
Chez le sujet normal, la bilirubine totale plasmatique est presque exclusivement représentée par la bilirubine non conjuguée. Celle-ci est très peu soluble en milieu hydrique. Elle est presque totalement liée à l’albumine, ce qui permet son transport plasmatique. De ce fait, la bilirubine non conjuguée ne peut fran-chir la barrière glomérulaire normale. Il n’y a donc pas de bilirubine non conjuguée dans les urines.
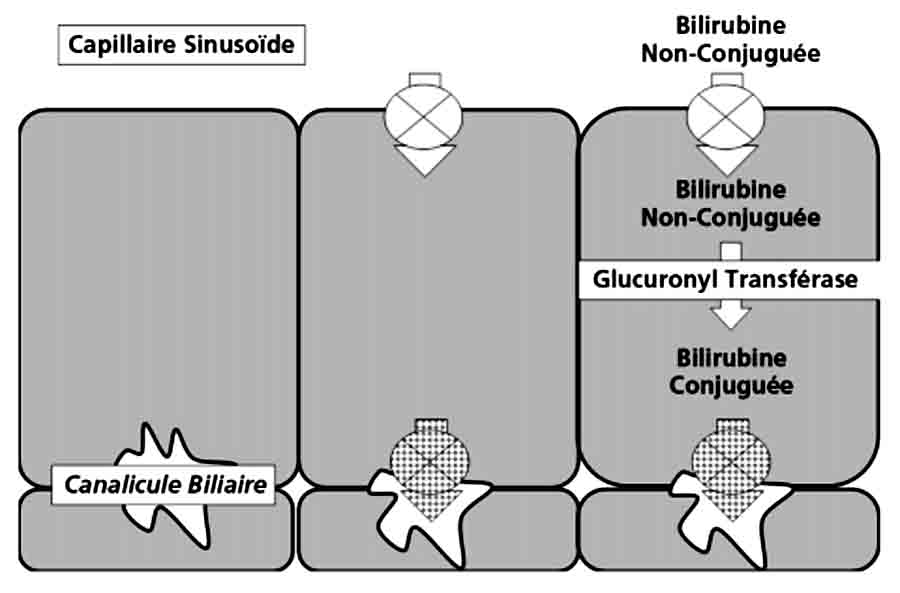
La bilirubine non conjuguée transportée par l’albumine est captée au pôle sinusoïdal des hépatocytes par des transporteurs membranaires spécifiques, alors que l’albumine reste dans le plasma.
Dans le cytoplasme hépatocytaire, la bilirubine captée est liée à d’autres protéines et acheminée vers le réticulum endoplasmique (fig. 36.2). La bilirubine glucuronide transférase (ou bilirubine UDP glucuronosyl transférase 1) de la membrane du réticulum endoplasmique conjugue la bilirubine avec l’acide glucuronique.
La bilirubine conjuguée est transportée vers le pôle biliaire de l’hépatocyte (canalicule biliaire). Elle peut alors être sécrétée dans la bile grâce à un transport actif, saturable, compétitif et sélectif.
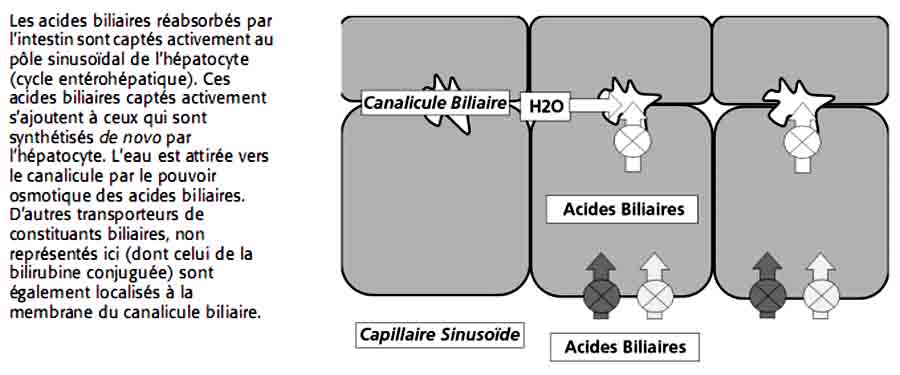
Le flux biliaire n’est pas généré par la sécrétion de bilirubine, mais par un transport actif de substances osmotiques : les acides biliaires (fig. 36.3). Une diminution de sécrétion des acides biliaires entraîne une diminution du flux biliaire, ou cholestase. En cas de cholestase, la sécrétion de la bilirubine conjuguée peut être diminuée ou maintenue. Cela s’explique par le fait que les mécanismes de sécrétion des acides biliaires et de la bilirubine conjuguée impliquent des transporteurs indépendants (fig. 36.2 et 36.3). Il y a donc deux formes de cholestase :
– la cholestase ictérique, où il y a diminution de la sécrétion des acides biliaires et de celle de la bilirubine conjuguée ;
– la cholestase anictérique, où il y a diminution de la sécrétion des acides biliaires sans diminution de celle de la bilirubine conjuguée.
Une part de la bilirubine conjuguée formée dans l’hépatocyte (mais non encore excrétée) peut refluer dans le plasma. La bilirubine conjuguée plasmatique, hydrosoluble, non liée aux protéines plasmatiques, passe librement à travers la barrière glomérulaire. Elle est donc trouvée dans les urines. La clairance rénale de la bilirubine conjuguée du plasma est identique à celle de la créatinine.
Une augmentation prédominante de la bilirubinémie non conjuguée peut provenir d’une destruction augmentée de l’hémoglobine, ou d’une captation ou d’une conjugaison insuffisante de la bilirubine par l’hépatocyte. Une augmentation prédominante de la bilirubine conjuguée provient d’un défaut de sécrétion canaliculaire de la bilirubine conjuguée par l’hépatocyte.
Fig. 36.1. Représentation schématique des premières étapes du métabolisme de la bilirubine.
Fig. 36.3. Représentation schématique de la génération du flux biliaire (cholérèse) par la sélection active des acides biliaires au pôle canaliculaire de l’hépatocyte.
1/6