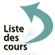3 - Diagnostic
3 . 1 - Clinique
1. Douleur
La douleur, épigastrique, transfixiante, déclenchée par l’alimentation ou la prise d’alcool est un des signes principaux de la PC (fig. 26.1). Elle peut être due à une poussée aiguë, à des douleurs chroniques sans poussée aiguë (la distinction formelle entre ces deux entités étant parfois difficile et repose sur la présence ou non d’une élévation de la lipasémie), à une complication comme un pseudokyste (voir la définition plus bas), une sténose digestive ou une compression de la voie biliaire principale. Le profil clinique de la douleur est varié : douleur aiguë durant quelques heures à quelques jours, douleur postprandiale survenant par épisodes durant de quelques jours à quelques semaines, douleur fluctuante évoluant sur plusieurs mois, douleur sourde permanente.
La douleur est souvent associée à un amaigrissement secondaire à une appréhension de la prise alimentaire mais aussi favorisée par la dénutrition liée à l’alcoolisme. Après 10-20 ans d’évolution, la douleur disparaît en même temps qu’apparaissent les complications à type d’insuffisance exocrine ou endocrine (voir infra).
2. Pancréatite aiguë (PA)
Il s’agit d’une forme fréquente de révélation de la PC. La probabilité de survenue de la PA est de 40 à 50 % dans les cinq premières années d’évolution de la PC alcoolique. Le diagnostic doit être retenu sur l’association d’une douleur d’allure pancréatique et l’élévation de la lipasémie supérieure à trois fois la limite supérieure de la normale. La pancréatite aiguë peut elle-même se compliquer avec toutes les conséquences locales et générales (voir chapitre 25).
3. Complications
a. Pseudokystes
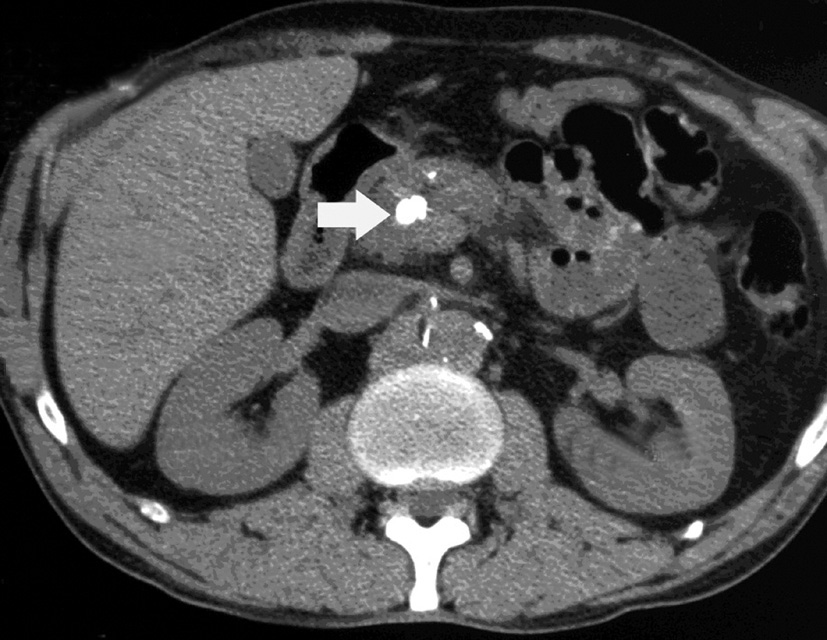
Un pseudokyste est une collection liquidienne contenant soit du suc pancréatique pur et clair soit de la nécrose pancréatique liquéfiée. Sa paroi est constituée par un tissu fibro-inflammatoire sans épithélium. Il complique 20 à 40 % des PC. Les pseudokystes peuvent se former dans les suites d’une poussée aiguë (nécrose) ou par rétention canalaire (liquide clair). Les pseudokystes peuvent rester stables, régresser ou se compliquer : compression d’un organe de voisinage (voie biliaire principale, duodénum, axe spléno-portal), infection (aboutissant à un abcès pancréatique), hémorragie ou rupture dans un organe creux voisin ou dans la cavité péritonéale ou dans une séreuse (plèvre, péritoine).
b. Complications hépato-biliaires
La voie biliaire principale intra-pancréatique peut être comprimée par plusieurs mécanismes non exclusifs : fibrose pancréatique, inflammation pancréatique, pseudokyste. La sténose de la voie biliaire principale se traduit le plus souvent par une cholestase anictérique, plus rarement par un ictère.
c. Compression duodénale
Soit par la fibrose soit par un pseudokyste soit par l’inflammation.
d. Hémorragies digestives
Elles s’observent dans 10 % des pancréatites chroniques et ont plusieurs causes. Une hémorragie par wirsungorragie secondaire à une érosion vasculaire par un pseudokyste ou à la rupture d’un pseudo-anévrisme est également possible. Une hypertension portale segmentaire par compression veineuse et présente chez 10 % des patients avec un risque de rupture de varices cardio-tubérositaires.
e. Insuffisance pancréatique exocrine
Au cours de la PC, une insuffisance pancréatique exocrine survient presque inéluctablement après en moyenne une dizaine d’années d’évolution. L’insuffisance pancréatique exocrine provoque une stéatorrhée (définie par un débit fécal de graisses supérieur à 7 g/j pour un régime apportant 100 g de graisses) et un amaigrissement modéré. Elle ne survient que dans les formes très évoluées (destruction de plus de 90 % du tissu exocrine). La stéatorrhée se traduit par des selles claires, mastic, très nauséabondes, flottantes et tachant le papier hygiénique comme un corps gras.
f. Diabète
Le diabète est une complication majeure, tardive mais quasi-inéluctable de la PC. Il est d’abord non insulino- puis insulino dépendant. Le diabète peut être une circonstance de découverte notamment dans les rares formes indolores. Le risque global de troubles de la glycorégulation est de 30 % à 5 ans, 50 % à 10 ans et 70 % à 15 ans. Le risque de diabète insulino-dépendant concerne un patient sur trois après 15 ans d’évolution. L’insuffisance pancréatique exocrine, le diabète et les calcifications pancréatiques apparaissent parallèlement avec le temps écoulé depuis le 1er symptôme.
g. Dégénérescence
La PC augmente le risque d’adénocarcinome pancréatique. Le risque absolu reste faible (< 5 %) et ne justifie pas de surveillance particulière.
h. Autres complications de l’alcoolo-tabagisme
Elles sont la raison principale de la surmortalité et doivent donc être cherchées systématiquement :
– cancer ORL, pulmonaire, oesophagien ;
– HTA, insuffisance coronarienne ;
– hépatopathie alcoolique : une hépatite alcoolique aiguë doit toujours être envisagée en cas d’ictère chez un patient non sevré et le risque de cirrhose alcoolique est compris entre 10 et 20 %.
3 . 2 - Biologie
Elle est normale en dehors des poussées de PA où la lipasémie est élevée (rappelons que l’amylasémie ne doit plus être dosée). La surveillance d’un malade ayant une PC doit comporter la recherche d’une cholestase par compression de la voie biliaire principale (dosage de la gamma-GT et des phosphatases alcalines) et d’un diabète (glycémie à jeun, hémoglobine glycosylée). Le dosage de la gamma-GT et du VGM fait partie du bilan en faveur d’une cause alcoolique.
En cas de poussée aiguë, le bilan est le même que celui décrit dans le chapitre pancréatite aiguë.
Les tests fonctionnels pancréatiques fécaux cherchent une insuffisance pancréatique exocrine. Cette dernière est en général infraclinique à un stade de début de la PC. Le test le plus utilisé est le dosage de l’élastase 1 fécale, simple à réaliser et ayant une sensibilité et une spécificité acceptable. La recherche d’une stéatorrhée par la mesure du débit fécal de graisse est beaucoup moins pratiquée aujourd’hui.
3 . 3 - Imagerie
Quelle que soit la technique utilisée, les signes de PC sont souvent absents au début de la maladie et apparaissent au cours du temps. Au stade précoce, on note surtout des signes d’inflammation plus ou moins importants au cours des poussées aiguës. Puis les signes de chronicité apparaissent progressivement (calcifications pancréatiques, anomalies canalaires (dilatations, irrégularités de calibre) et parenchymateuses).
Le cliché de l’abdomen sans préparation montre des calcifications pancréatiques (fig. 26.1). En raison de son faible pouvoir informatif, il est quasi-abandonné. L’échographie peut détecter des anomalies parenchymateuses, des calcifications pancréatiques ou des pseudokystes intra-pancréatiques voire des anomalies canalaires (dilatations, irrégularités). L’échographie ne voit pas la totalité du pancréas dans au moins un tiers des cas, en raison de l’interposition des gaz digestifs.
Le scanner sans et avec injection de produit de contraste intraveineux (fig. 26.2) est l’examen de première intention et de référence ; la phase sans injection est le meilleur examen pour faire le diagnostic de calcifications pancréatiques. La tomodensitométrie élimine des diagnostics différentiels, et montre les complications à type de PA, de pseudokyste (fig. 26.2) ou d’hypertension portale.
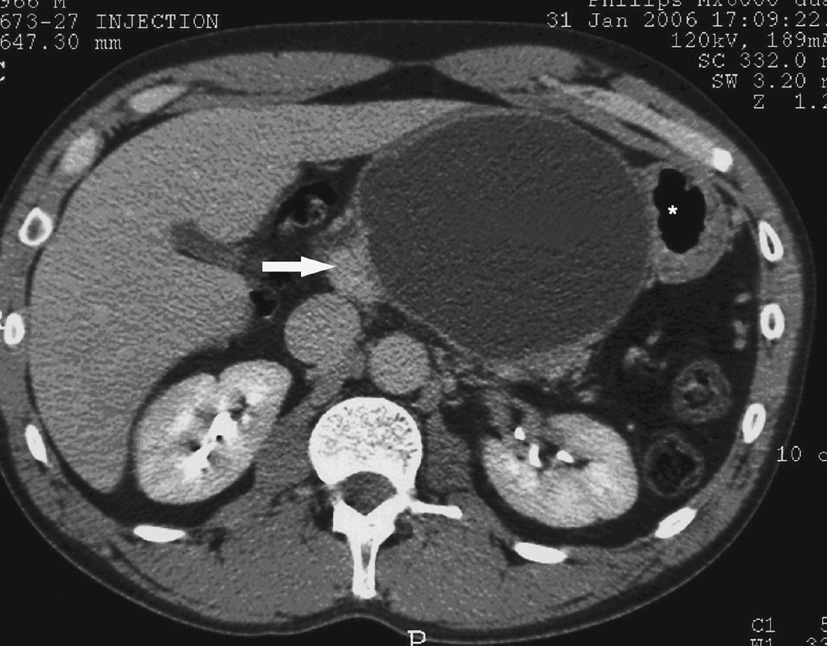
L’écho-endoscopie (fig. 26.3) est un examen de seconde intention en cas de suspicion de PC débutante. Elle cherche des anomalies du parenchyme et des canaux pancréatiques avec une très grande sensibilité (mais une spécificité discutée) et permet de surcroît de chercher des causes non alcooliques de pancréatite (lithiase biliaire, tumeur). Depuis quelques années, elle constitue également une méthode de traitement pour dériver les pseudokystes.
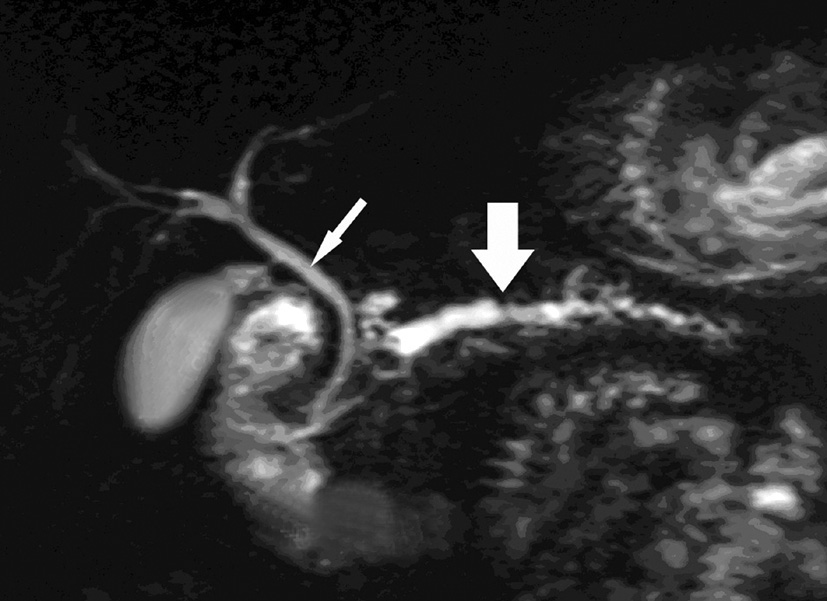
La cholangiopancréatographie par résonance magnétique (fig. 26.4) (CPRM) permet une cartographie canalaire biliaire et pancréatique inégalée et ce, sans irradiation ni aucun effet secondaire. Dans cette indication, c’est devenu un examen de référence. La CPRM ne visualise pas les calcifications et est moins performante que le scanner pour les anomalies parenchymateuses.
(1) Ponction guidée par échoendoscopie.
(2) Cholangio-pancréatographie rétrograde endoscopique et sphinctérotomie biliopancréatique.
3 . 4 - Vue synthétique du diagnostic
Le diagnostic de PC est fait formellement sur la présence :
– d’anomalies canalaires typiques (alternance de sténoses et de dilatations) ;
– de calcifications pancréatiques (quasi-pathognomoniques) quelle que soit la technique utilisée pour les mettre en évidence ;
– ou d’une insuffisance pancréatique exocrine.
Une preuve histologique formelle (présence de fibrose) est exceptionnellement apportée puisque les biopsies du pancréas sont
rares en l’absence de tumeur.
Ainsi, le diagnostic formel est rarement fait au début de la maladie. Il repose alors sur un faisceau d’arguments, notamment la présence de pancréatite aiguë à répétition ou de douleurs chroniques chez un malade grand alcoolique âgé d’environ 40-45 ans.