- mettre en place un monitorage du rythme cardiaque et de l’oxymétrie de pouls (SpO2) ( EN SAVOIR PLUS : Oxymétrie de pouls ). Si la SpO2 est inférieure à 92 %, l’oxygénothérapie à la sonde nasale ou au masque est la première technique à mettre en œuvre ;
EN SAVOIR PLUS : Procédure : Oxymétrie de pouls
L’oxymétrie de pouls (SpO 2
) permet un monitorage simple, fiable, continu mais indirect de la SaO2. C’est une méthode de surveillance irremplaçable des états de détresse respiratoire et de l’oxygénothérapie. Elle est indiquée chez tous les malades.
La mesure, non invasive, transcutanée s’effectue avec un capteur positionné au niveau d’un doigt, mais elle est aussi possible sur un orteil ou le lobe de l’oreille. Elle utilise une méthode spectrophotométrique techniquement difficile du fait de la nécessité de séparer l’absorption de la lumière due au sang artérialisé de l’absorption due aux tissus mous, au sang veineux et au sang capillaire. Le principe de la mesure de la SpO2 est de considérer que l’absorption due aux tissus mous et au sang veineux est stable et que celle due au sang artérialisé est variable avec l’onde pulsatile. L’utilisation de diodes émettrices de lumière dans des longueurs d’onde de 650 nm et 850 nm rend la mesure suffisamment précise pour une utilisation en monitorage à la condition que l’onde pulsatile soit correctement identifiable.
Pour des SaO2 supérieures ou égales à 90 %, la précision de la mesure (évaluée par le coefficient de variation : déviation standard/moyenne) est de l’ordre de ± 1 %, avec un biais (différence constante et systématique de mesure en mesure) inférieur à 2 %. La mesure est moins bonne quand la SaO2 est inférieure à cette valeur. Un biais de 4 % est observé entre 90 et 75 % de SaO2 et peut atteindre 15 % pour des SaO2 inférieures à 50 %.
Pour des valeurs supérieures ou égales à 90 %, la SpO2 n’est pas un monitorage indirect de la PaO2 : une SpO2 de 95 % peut correspondre à des PaO2 comprises entre 60 et 120 mmHg, du fait de la forme particulière de la courbe de dissociation. En revanche, pour des SpO2 inférieures à 90 %, même si la précision de la mesure diminue, la relation entre les variations de PO2 et de SO2 est bonne.
- apprécier la nécessité d’une intubation immédiate (tableau I) ;
- administrer un bronchodilatateur en aérosol s’il existe un bronchospasme.
- mettre en place une voie veineuse, parfois un cathéter veineux central pour mesurer la pression veineuse centrale ;
- mettre en place une sonde gastrique en raison de la fréquence des dilatations gastriques aiguës ;
- mettre en place une sonde urinaire si la surveillance de la diurèse est indispensable (défaillance cardiaque ou état de choc associé).
Le matériel nécessaire à la ventilation mécanique : masque, sonde d’intubation, ventilateur, doit être préparé et le contact avec un réanimateur pris pour décider de la conduite à tenir ultérieure. Ces gestes sont pratiqués dès l’IRA reconnue et aussitôt que cela est possible : à domicile, dans ambulance du SAMU, à l’urgence lors de l’admission (
EN SAVOIR PLUS ).
EN SAVOIR PLUS : Procédure : Ventilation manuelle au masque
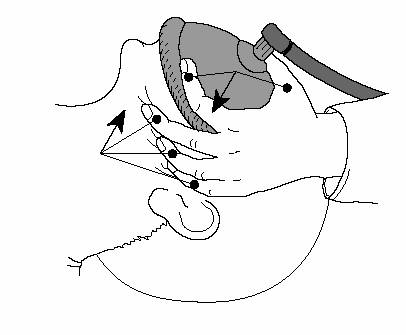
Un ventilateur manuel, type Ambu, est composé d’un ballon « autoremplisseur » semi-rigide, d’une valve bidirectionnelle évitant la réinspiration du gaz insufflé, et d’un masque facial étanche (Fig. 1.5). Le gaz insufflé est enrichi en oxygène par le raccord du ballon à une source dont le débit ne doit pas être excessif (10 L/min d’O2) pour ne pas rendre la vidange du ballon difficile.
La réalisation d’une ventilation manuelle est une technique élémentaire de survie, qui doit être connue de tous pour être pratiquée lors des arrêts cardiaques ou respiratoires. La ventilation par un masque est moins efficace que celle délivrée par une sonde d’intubation ou un bouche à bouche. Néanmoins, elle peut être momentanément suffisante si quelques règles simples sont respectées.
La mise en œuvre de la ventilation manuelle dépend du nombre d’opérateurs. Un seul opérateur aura des difficultés à accomplir correctement les trois actions que l’on doit réunir pour optimiser la ventilation manuelle : l’ouverture des voies aériennes, l’application du masque, et l’insufflation. L’ouverture des voies aériennes est obtenue d’abord en libérant la cavité buccale et les voies aériennes de tous les corps étrangers, ensuite en induisant une légère hyperextension de la tête tout en soulevant le menton avec deux à trois doigts. En cas de doute sur l’intégrité du rachis cervical, le maxillaire inférieur est simplement subluxé prudemment.
Le masque doit être apposé d’une façon étanche, couvrant la bouche, le nez, étroitement plaqué sur les joues.
Chaque insufflation, d’environ 800 à 1 200 mL (10 à 15 mL · kg-1 chez l’adulte), est effectuée lentement en 1,5 à 2 secondes. L’insufflation suivante n’est exécutée qu’après la fin complète de l’expiration (3 à 4 secondes). Une ventilation plus rapide risque grandement d’induire des fuites par les bords du masque et/ou une surpression pharyngée avec l’ouverture du sphincter supérieur de l’œsophage et ainsi d’entraîner une insufflation gastrique. La fréquence de la ventilation est de 10 à 12 cycles par minute. Dans les arrêts cardiaques, les compressions thoraciques externes doivent être interrompues pendant l’insufflation. L’alternance de compressions thoraciques et d’insufflations peut être de 5 compressions pour 1 insufflation ou de 15 compressions pour 2 insufflations. L’efficacité de la ventilation doit être contrôlée par la surveillance des mouvements thoraciques, à l’insufflation et à l’expiration. À la fin de l’insufflation, le ballon doit être relâché soudainement.
La réalisation de la ventilation manuelle est facilitée par la présence de plusieurs opérateurs, l’un tenant le masque, un deuxième pressant le ballon, et éventuellement un troisième exerçant une pression cricoïdienne (manœuvre de Sellick) pour comprimer l’œsophage. Quand l’opérateur est seul, dans un premier temps la main droite (ou gauche si l’opérateur est gaucher) place le masque sur le visage, les derniers doigts de la main gauche soulèvent la mandibule pour ouvrir les voies aériennes. Dans un deuxième temps, le pouce et l’index de la main gauche se saisissent du masque, qu’ils appliquent fermement sur le visage. Dans un troisième temps, la main droite comprime le ballon.
9/12