Dossier clinique : 0139 - Auteur : JP. FOURNIER - CHU de Nice
Monsieur G., 77 ans, est amené aux urgences par son fils, pharmacien, à 22h03. Il se plaint de douleurs thoraciques évoluant depuis le soir, vers 20 heures. Elles sont apparues spontanément, ont d’abord cédé spontanément et sont réapparues. Elles persistent lorsqu’il arrive aux urgences. Son fils lui a donné 2 bouffées de Natispray® qui n’ont pas soulagé la douleur. Il avait appris dans l’après-midi que son épouse, atteinte d’une maladie d’Alzheimer, avait acheté 3 téléviseurs à écran plat. Il a d’importants antécédents : BPCO post tabagique évoluée, artérite évoluée pour laquelle il a bénéficié d’un pontage aorto-bi fémoral, éthylisme chronique, diabète non insulinodépendant, et HTA. Son traitement habituel inclut : fluticasone – salmétérol (Sérétide®), oxygénothérapie à domicile, metformine (Glucophage retard®), ramipril (Triatec®), acétylsalycilate de lysine (Kardégic®), méprobamate (Equanil®). Objectivement, il n’est pas très compliant à son traitement.
L’examen physique ne montre pas d’anomalie récente. Vous évoquez a priori une origine coronarienne à ces douleurs. De quels arguments cliniques disposez-vous ? Quels arguments cliniques supplémentaires allez-vous chercher pour étayer cette hypothèse ?
- Réponse :
• Argument de fréquence [1] : ˜ 40 à 50 p. cent des douleurs thoraciques vues aux urgences sont d’origine coronarienne
• Terrain [1] : facteurs de risque [2] : homme, âge, HTA, diabète, tabac, éthylisme chronique
• Vasculaire [1] : artérite
• Caractéristiques de la douleur [1], à faire préciser au patient : persistante (= 20 minutes) [1], médio thoracique [1], rétro sternale [1], oppressive [1], angoissante [1], irradiant au bras gauche [1], au cou [1], ou au maxillaire inférieur [1], accompagnée de signes végétatifs [1] : nausées, vomissements, sueurs froides, etc… Chez ce sujet âgé et diabétique, la symptomatologie pourrait être limitée, atypique, voire absente : pesanteur gastrique, gêne abdominale, douleur dorsale, douleur brève (diabétique), dyspnée, douleur peu intense, confusion, signes digestifs, chute, asthénie (sujet âgé)
Total des points de la question : 15
Quel examen allez-vous réaliser ? Justifiez sa prescription.
- Réponse :
• ECG [1] 18 dérivations [1], à réaliser dans les 10 minutes de l’admission [1]
• À ce stade, c’est le seul examen à réaliser [2]. 0 pour toute autre réponse
• Résultats attendus : - confirmation du diagnostic [1] : modification de la repolarisation, dans un territoire coronarien [1]. Une onde Q correspondrait à une séquelle d’IDM [1] passé inaperçu, et aurait donc une certaine valeur diagnostique. L’ECG est rentable dans 50 p. cent des cas
- indication de désobstruction urgente [1] :
- sus décalage de ST [1] (= 0,1 mV en dérivations frontales, précordiales gauches ou postérieures, = 0,2 mV en précordiales droites dans au moins 2 dérivations contiguës)
- BBG récent ou présumé tel [1]
- territoire atteint [1], conditionnant en partie le pronostic et l’indication de la technique de désobstruction (ex . territoire antérieur ou latéral)
- éventuelle(s) complication(s) rythmique(s) [1] ou de conduction [1]
Total des points de la question : 14
Vous disposez du résultat suivant (v. document ci-dessous). Interprétez-le. 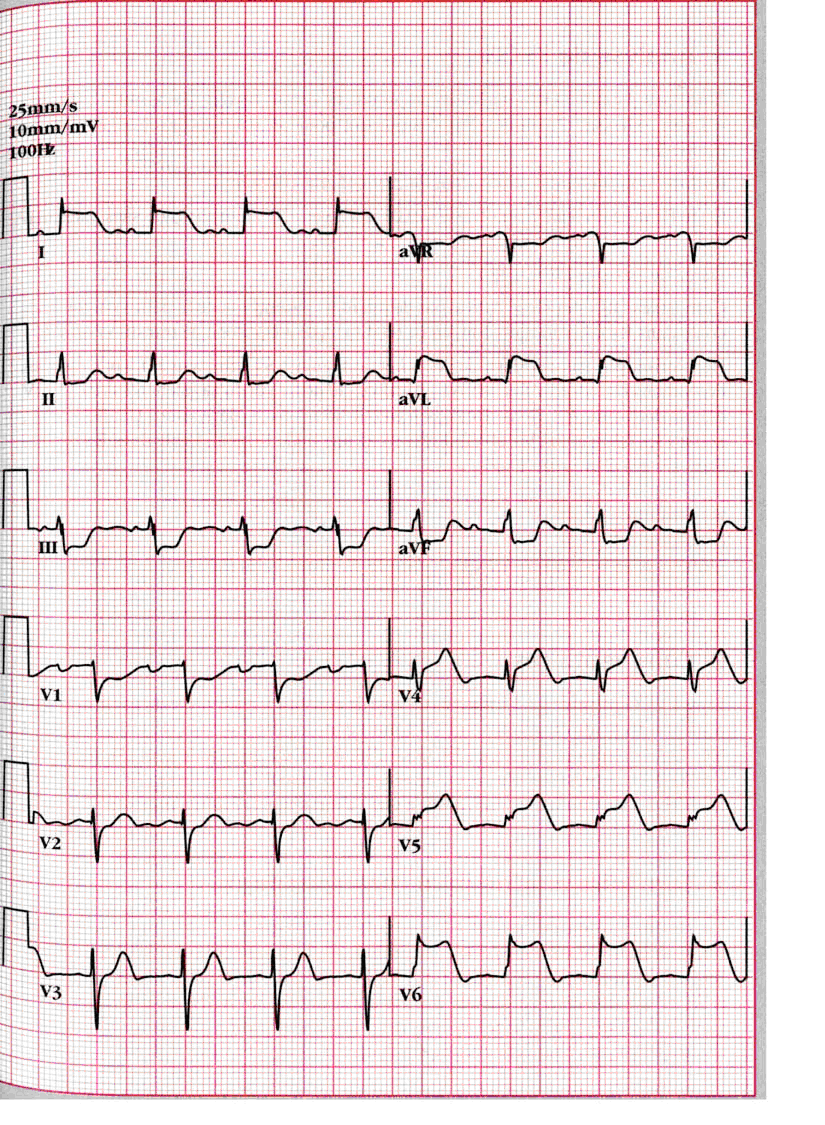

- Réponse :
IDM en cours de constitution [2] (onde de Pardee) en latéral haut (D1 – aVL) [1] et bas (V4 à V6) [1]. Image en miroir en inférieur (D2, D 3, aVF) [1]
Total des points de la question : 5
Vous discutez avec le SAMU le transfert en USIC pour désobstruction coronarienne. Quel(s) traitement(s) allez-vous entreprendre en attendant le transfert ? (posologies non demandées)
- Réponse :
• Traitement anti-thrombotique [1] : -
- aspirine [2] en dehors de contre-indications certaines [1] (syndrome hémorragique, allergie vraie) : 160 à 500 mg PO ou IV -
- clopidogrel (Plavix®) [2] : seul (si aspirine contre-indiquée uniquement) ou en association. Pour les patients de 75 ans ou plus, la posologie recommandée est de 75 mg et non 300 mg -
- héparine [2] : chez les patients de 75 ans ou plus, l’héparine non fractionnée est préférée [1] à l’énoxaparine (Lovénox®) (bolus de 60 UI/kg puis 12 UI/kg/h). En cas de thrombolyse, l’énoxaparine est préférée (0,3 ml IVD puis 0,1 ml/10 kg SC 2 fois par jour). En cas d’angioplastie, l’HNF est préférée -
- anti GPIIb/IIIa (abciximab – Réopro®) : uniquement indiqué en pré angioplastie [1]
• Sédation de la douleur [1] : morphine IV en titration [1] jusqu’à EVA = 3 [1]
• O2 si SpO2 = 94 p. cent [1]
• arrêt du Biguanide [1] et insulinothérapie IV [1] si déséquilibre glycémique
• +2 si contre indications aux ß blocants
NB- Dans les recommandations françaises, la TNT n’est pas indiquée sauf en cas d’insuffisance ventriculaire gauche ou en cas d’HTA ; elle est recommandée comme antalgique dans les recommandations anglo-saxonnes. Les ß blocants (propranolol – Avlocardyl®, aténolol – Ténormine®) ne sont pas systématiques à cette phase, alors qu’ils le sont dans les recommandations anglo-saxonnes. Les IEC n’ont pas d’indication à ce stade, pas plus que les antagonistes calciques, qui sont contre-indiqués en sub-lingual. Si les patients sont déjà sous statines, elles ne doivent pas être interrompues.
Total des points de la question : 16
Le transfert en Cardiologie n’est pas réalisable avant au moins une heure. Vous discutez avec son fils. Quels sont les avantages et inconvénients des 2 options de désobstruction possible ?
- Réponse :
• Discussion entre thrombolyse IV [2] et angioplastie [2] avec ou sans pose de stent
• thrombolyse : réalisable hors service de Cardiologie [1], en milieu de soins intensifs (SMUR, SAUV) [1] : d’autant plus efficace que plus précoce (< 3 heures) [1]. Efficacité limitée en termes de réouverture coronarienne (˜ 60 p. cent) [1] avec un risque d’AVC hémorragique de 0,5 à 1 p. cent [1], d’autant plus important que le sujet est plus âgé [1]. La ténectéplase (Rapilysine®) est la seule recommandée [1]. En cas d’échec de la thrombolyse, l’angioplastie est le seul recours («angioplastie de sauvetage») [1]
• angioplastie avec ou sans pose de stent : Efficacité supérieure à celle de la thrombolyse en termes de réouverture coronarienne ( 90 p. cent) [1], à conditions d’être réalisée dans les 90 minutes du premier contact médical [2]. Dans ces conditions [1], dans les 3 heures du début des signes, l’efficacité en termes de survie à 30 jours est similaire [1]. Entre 3 et 12 heures du début des troubles, elle doit être privilégiée [1]
• dans le cas où les 2 techniques sont disponibles (< 3 heures et angioplastie réalisable dans les 90 minutes du premier appel), le choix s’effectue en fonction d’éventuelles contre-indications à la thrombolyse, du type de nécrose, du terrain (moindre efficacité de la thrombolyse chez les diabétiques), des préférences du patient, des protocoles en cours
Total des points de la question : 18
Compte tenu des conditions locales, quelle vous semble la plus adaptée à Monsieur G. ?
- Réponse :
Compte tenu du délai prévisible de l’angioplastie (> 90 minutes [2] puisque le transfert en Cardiologie n’est pas réalisable avant au moins 1 heure), il faut privilégier la thrombolyse IV [4]. Le risque d’acidose lactique après angioplastie n’est significatif qu’en cas d’insuffisance rénale et/ou de déshydratation qui ne sont pas précisées dans le texte. Si l’angioplastie était décidée, la meilleure précaution à prendre serait de bien hydrater le patient. La N-acétyl cystéine n’a pas d’indication ici.
Total des points de la question : 6
Monsieur G. a finalement pu être transféré et vous avez obtenu des nouvelles rassurantes. Le fils de Monsieur G. vous appelle quelques jours plus tard pour vous remercier de vos bons soins et regretter que son père n’ait pu être traité dans votre unité, parce qu’en Cardiologie, «il est impossible de voir un médecin». Il vous demande quels seront les principes du traitement médicamenteux de son père à sa sortie du centre de convalescence. Que lui répondez-vous ?
- Réponse :
• Association [2] aspirine [1] + clopidogrel (Plavix®) [1] poursuivie 3 à 6 mois selon le type de stent [1], puis aspirine seule à vie [2]. En cas d’intervention à risque hémorragique, pas d’arrêt sans discussion anesthésiste – chirurgie – cardiologue – biologiste [2]
Actuellement, l‘usage est de continuer l’association 1 an voire plus avant de passer à l’aspirine en monothérapie
• IEC [2]
• statine [2]
• spray de trinitrine à prendre en cas de douleur [1]
• équilibre strict du diabète par insulinothérapie [1]
• équilibre strict de la pression artérielle [2]
• pas de ß blocant compte tenu de l’artériopathie et de la BPCO évoluée
• mesures hygiéno diététiques [2] : arrêt du tabac [1], de l’alcool [1], régime alimentaire [1]
Total des points de la question : 21
Il vous précise finalement « qu’ils lui ont mis des ressorts imprégnés d’anti-coagulants dans les coronaires ». Il se demande si son père pourra effectuer les soins dentaires qu’avait programmés son dentiste, après sa sortie de centre de convalescence, consistant, entre autres, en l’avulsion de plusieurs dents. Il s’inquiète du risque d’avulsion dentaire compte tenu du traitement de son père, et notamment de la nécessité d’arrêter le traitement anti agrégant. Que lui répondez-vous ?
- Réponse :
Pas d’arrêt du traitement anti agrégant [2] en raison du risque de thrombose sur stent [2], d’autant plus élevé que le patient est diabétique [1]. En pratique : soins dentaires sous traitement. Éventuellement arrêt transitoire du clopidogrel 5 jours avant les avulsions et reprise aussitôt après ; aspirine poursuivie. On peut aussi tout simplement différer les soins à réaliser après passage en monothérapie.
Total des points de la question : 5